- Introducción
- Síndrome de dolor patelofemoral
- Instabilidad patelofemoral: Subluxación y luxación
- Artritis patelofemoral
- Introducción
- Síndrome de dolor patelofemoral
- Tratamiento
- Subluxación y luxación patelofemoral (inestabilidad de la rótula)
- Factores de riesgo de dislocación
- Tratamiento
- Artritis patelofemoral (artritis de la rótula)
- Tratamiento
- Búsqueda de tratamiento para los trastornos patelofemorales
- Autores
- Artículos relacionados con pacientes
Introducción
El dolor, la hinchazón, la rigidez o la sensación de pandeo en la rodilla pueden señalar la presencia de una gran variedad de afecciones o lesiones que pueden afectar a la población general. Pero los pacientes que se lesionan o agravan la articulación patelofemoral, donde el extremo del fémur (el hueso largo del muslo) se une a la rótula, o los que desarrollan artritis sólo en esta porción de la rodilla, suelen presentar quejas específicas como dolor al subir escaleras, especialmente al bajarlas, dolor al estar sentado durante mucho tiempo y dolor al pasar de una posición sentada a otra de pie. También pueden tener características anatómicas que les pongan en riesgo de padecer su enfermedad.
Solicitar atención médica inmediata para las lesiones o enfermedades que afectan a la articulación patelofemoral puede ayudar a evaluar el grado de riesgo presente y minimizar o prevenir una lesión mayor.
En la rodilla sana, los huesos que componen la articulación patelofemoral se mueven suavemente unos contra otros cuando la articulación se dobla o se extiende, con la rótula deslizándose en un surco o tróclea del fémur (el surco también puede denominarse surco). Uno de los tres compartimentos de la rodilla, junto con el compartimento lateral en la parte exterior de la rodilla y el compartimento medial en la parte interior, la articulación patelofemoral se sostiene y estabiliza mediante una compleja red de ligamentos, tendones y otros tejidos blandos.
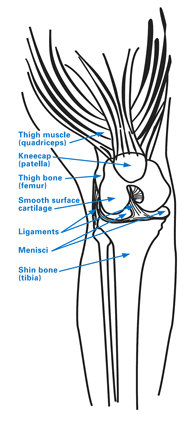
Figura 1: Diagrama de la anatomía de la rodilla, incluido el compartimento patelofemoral, que se encuentra detrás de la rótula.
Los problemas que afectan a la articulación patelofemoral incluyen con mayor frecuencia el dolor, la inestabilidad (subluxaciones o dislocaciones de la rótula – cuando la rótula se sale parcial o totalmente del surco del fémur) y la artritis.
Síndrome de dolor patelofemoral
El síndrome de dolor patelofemoral describe el dolor en la articulación patelofemoral (rótula y parte anterior del fémur) que se debe al uso excesivo más que a una lesión traumática. Aunque este dolor puede manifestarse por primera vez durante actividades atléticas como correr, también es evidente con las actividades cotidianas. Los pacientes suelen notarlo al subir -y sobre todo al bajar- las escaleras, después de estar sentados durante mucho tiempo, con la transición de estar sentados a estar de pie, y al ponerse en cuclillas, arrodillarse y hacer flexiones. Llevar tacones altos también puede exacerbar los síntomas. El dolor suele ser menos pronunciado cuando se camina por un terreno llano.
Otros nombres para el síndrome de dolor patelofemoral incluyen condromalacia rotuliana (una referencia a la degeneración del cartílago de la rótula) y rodilla de corredor o rodilla de moviador.
Según la doctora Beth Shubin Stein, cirujana ortopédica adjunta del HSS, al examinarla, el dolor se suele encontrar en los márgenes inferior y exterior de la rótula – por debajo de la rótula y en la parte externa de la rodilla. Sin embargo, los pacientes también pueden experimentar un dolor más difuso en toda la articulación cuando hay una inflamación más grave.
«Los pacientes con este síndrome tienen una distribución desigual de la tensión o la carga debajo de la rótula que está causando dolor», explica el Dr. Shubin Stein. A veces, esto se debe a una inclinación anormal de la rótula que puede verse en las radiografías, pero también puede verse en el marco de unas radiografías normales secundarias a la debilidad de los grandes grupos musculares de la pierna. «Es como si la articulación fuera como un balancín que tiene demasiados hijos en un lado. Esa tensión adicional en ese lado del balancín es similar a la que sufre una zona de la rodilla cada vez que se dobla y endereza la articulación.»
Debido a que el dolor patelofemoral inhibe al músculo cuádriceps (el principal músculo de la parte delantera del muslo) de hacer su «trabajo» de descargar la tensión sobre la rótula, una vez que se produce el dolor, éste suele progresar.
El síndrome de dolor patelofemoral -así como otros problemas con la rótula- se observa con mucha más frecuencia en las mujeres que en los hombres. Las mujeres se ponen de pie y en cuclillas de forma natural en una posición más valga o con la rodilla doblada, una postura que automáticamente tira de la rótula hacia el exterior de la pierna y pone a la rodilla en riesgo de sufrir esta distribución desigual de la tensión.
Los músculos y tejidos blandos excesivamente tensos que soportan la rodilla, incluidos los músculos isquiotibiales y la banda iliotibial (el tejido conectivo que recorre la parte exterior del muslo hasta la rótula) también pueden provocar esta afección. A la inversa, las mujeres con tejidos blandos hipermóviles y sueltos también pueden desarrollar el síndrome debido a la debilidad y a la incapacidad de los músculos de soporte para equilibrar o descargar la rótula, permitiendo así que se aleje lateralmente de la tróclea.
Los cirujanos ortopédicos y los especialistas en medicina deportiva evalúan el dolor patelofemoral con un examen físico exhaustivo que incluye la evaluación de cualquier desequilibrio que pueda estar presente desde los pies hasta las caderas. Además de una rótula inclinada, el dolor puede verse exacerbado por otros factores que ejercen una tensión adicional sobre el hueso, como los pies planos, la rotación anormal de las caderas, la tensión de la banda IT y los flexores de la cadera. A menudo se obtienen imágenes de resonancia magnética y de rayos X para evaluar los huesos, la alineación y las superficies cartilaginosas de la rótula y la tróclea.
Tratamiento
La mayoría de las personas con síndrome de dolor patelofemoral pueden ser tratadas de forma no quirúrgica, según la Dra. Sabrina Strickland, cirujana ortopédica adjunta del HSS. El primer objetivo del tratamiento es «calmar la rodilla» con medicamentos antiinflamatorios, aplicación de hielo y reposo relativo. Los pacientes también deben alterar cualquier actividad que esté exacerbando la condición, evitando la participación en deportes de impacto, entrenamientos de alta intensidad, sentadillas o estocadas y minimizando el subir escaleras, al menos temporalmente. En los casos en los que un problema anatómico, como el pie plano, desempeña un papel, pueden prescribirse plantillas ortopédicas. En los pacientes que corren, si las irregularidades en el aterrizaje -como la pronación o la supinación- contribuyen al dolor, puede ser necesario un calzado diferente. En algunos casos puede ser útil una inyección de cortisona para disminuir la inflamación de la rodilla, de modo que el paciente pueda tolerar un programa de estiramiento y fortalecimiento.
Se inicia un régimen de fisioterapia para aflojar los tejidos tensos, si están presentes, y para mejorar la fuerza estructural en toda la pierna y la cadera. En algunos casos, cuando la fisioterapia no produce la mejora esperada, se obtienen más imágenes, como una resonancia magnética con secuencias especializadas para detectar cambios tempranos en el cartílago. Ocasionalmente se realiza un análisis de la marcha en HSS, ya que puede revelar una anomalía subyacente de la marcha que debe abordarse.
Algunos pacientes que buscan atención en HSS para el síndrome de dolor patelofemoral lo hacen debido a un dolor persistente después de someterse a una cirugía llamada liberación lateral. «Se trata de un procedimiento bastante sencillo en el que el cirujano utiliza una pequeña cámara e instrumentos para liberar el retináculo, tejido que actúa como una envoltura alrededor de la rodilla y recorre la parte exterior de la articulación», dice el Dr. Shubin Stein. El dolor continuo indica que no se han abordado otros factores que contribuyen al síndrome.
«La liberación lateral puede ser útil junto con una cirugía mayor, como una osteotomía del tubérculo tibial o una reconstrucción del ligamento patelofemoral medial (MPLF) como parte del equilibrio general de los tejidos blandos», dice el Dr. Shubin Stein, «pero como procedimiento aislado sólo es apropiado para un subconjunto muy pequeño de pacientes.» Entre ellos se encuentran los individuos que tienen la rótula inclinada y el cartílago intacto, y que no han respondido a la fisioterapia extensiva. Esta es la abrumadora minoría de pacientes con el síndrome, más del 95% de estos pacientes no requieren cirugía.
Subluxación y luxación patelofemoral (inestabilidad de la rótula)
Los pacientes que tienen un problema de seguimiento en la articulación patelofemoral -la rótula no permanece en el surco del fémur- son vulnerables a un espectro de afecciones. Entre ellas se encuentran las subluxaciones, en las que la rótula se desliza parcialmente pero no se sale por completo de la tróclea, así como las dislocaciones, una lesión traumática en la que los tejidos blandos se dañan cuando la rótula «salta» por completo el carril y luego vuelve a su sitio a la fuerza. Como el hueso siempre se disloca hacia fuera, el ligamento del interior -el ligamento patelofemoral medial (MPFL)- se desgarra o se estira.
Las personas que experimentan una dislocación de rótula por primera vez lo hacen con frecuencia mientras participan en deportes, lo que hace que la rodilla se doble de repente y se caiga. «Dado que los desgarros del LCA suelen ocurrir de la misma manera, y porque son mucho más comunes que las luxaciones de rótula, es importante descartar un desgarro del LCA. En raras ocasiones, un paciente llega con una rotura del LCA y se descubre que también ha tenido una luxación de rótula», dice el doctor Shubin Stein.
Los signos físicos de la luxación incluyen una importante hinchazón de la rodilla y un «signo de aprehensión», una respuesta ansiosa cuando el ortopeda traslada la rótula hacia fuera e intenta imitar la luxación. Una resonancia magnética después de una luxación de rótula revela daños en el ligamento, hematomas en el interior del hueso de la rótula y en el exterior del fémur que se producen cuando la rótula se «recoloca» en su sitio. La resonancia magnética también es útil para evaluar la rodilla en busca de evidencias de lesiones en el cartílago, lo cual es muy común después de las dislocaciones.
Factores de riesgo de dislocación
Las personas con riesgo de subluxación y dislocación incluyen tanto a las mujeres jóvenes que tienen articulaciones sueltas, como a los atletas que pueden experimentar una dislocación más traumática mientras practican su deporte. (La subluxación y las dislocaciones también se producen en hombres y niños, pero con mucha menos frecuencia). Los individuos de estos grupos tienen en común variaciones anatómicas específicas que ahora se reconocen ampliamente como factores de riesgo. Estos incluyen;
- un surco poco profundo (o incluso ausente) en la tróclea o el fémur
- una inserción anormal del tendón rotuliano en la tibia (espinilla)
- rodillas de golpe
- rótula alta
En el caso de un surco poco profundo (pista), la rótula no está tan bien controlada como lo está el surco profundo que está presente en una articulación patelofemoral normal. Como resultado, se requiere menos energía para forzar la rótula desde su pista.
Los pacientes con una mala alineación que resulta de una postura de rodillas golpeadas están sujetos a una fuerza mayor de lo normal sobre la rótula, que tira del hueso hacia fuera, fuera del surco troclear, y hacia el exterior de la rodilla. En una rodilla normal, el tendón que conecta la rótula con la tibia mantiene una fuerza que está en línea con la rótula, (seguimiento en alineación con el surco troclear). Los ortopedas utilizan un índice denominado TT-TG (surco troclear de la tuberosidad tibial) para medir el grado de desalineación presente y orientar las recomendaciones de tratamiento.
Los individuos con rótula alta, una rótula que está situada más arriba en el fémur de lo normal, también tienen un mayor riesgo de luxación, ya que la rótula debe recorrer una mayor distancia durante la flexión de la rodilla antes de encajar completamente en el surco o carril del fémur. La articulación es especialmente vulnerable a la inestabilidad durante este periodo.
«Aunque la luxación es muy dolorosa», señala el Dr. Strickland, «una vez que la rodilla se calma y vuelve a su estado inicial, puede haber poco o ningún dolor entre los episodios de inestabilidad. El dolor y la inestabilidad no siempre van de la mano». Esto puede ser problemático, ya que los pacientes que no tienen dolor pueden retrasar la búsqueda de tratamiento a pesar de los episodios recurrentes de inestabilidad, mientras que el daño del cartílago sigue progresando con cada dislocación o subluxación.
Tratamiento
«El estándar de atención para las dislocaciones de primera vez es el tratamiento no quirúrgico, en el que permitimos que los ligamentos rotos se curen por sí mismos», dice el Dr. Shubin Stein. Sin embargo, una resonancia magnética es importante para evaluar el grado de daño que se ha producido incluso después de una dislocación. La cirugía es necesaria si se ha desprendido un trozo de hueso o un trozo de cartílago, lo que da lugar a un cuerpo suelto, ya que éstos pueden causar bloqueo, pandeo o dolor adicional en la rodilla si no se tratan. Este tipo de lesión también puede denominarse fractura osteocondral. En estos pacientes, se realiza una intervención quirúrgica para eliminar el cuerpo suelto o repararlo y estabilizar la rótula al mismo tiempo.
En los pacientes que no requieren cirugía, se suele inmovilizar la rodilla con una férula o corsé durante unos días o semanas para permitir que la rodilla se calme y que la inflamación y el dolor disminuyan. El ortopedista también puede drenar líquido de la rodilla para reducir las molestias en la primera visita al consultorio si hay una hinchazón considerable. La fisioterapia es el tratamiento principal después de una luxación por primera vez y se inicia en las primeras 1-2 semanas después de la luxación, para conseguir una amplitud de movimiento y fuerza normales. La fisioterapia después de una luxación suele durar entre 2 y 3 meses y algunos deportistas pueden tardar hasta 4-5 meses en volver a su nivel de juego anterior a la lesión.
Una vez que un paciente se ha dislocado la rótula o la tapa de la rodilla, corre un mayor riesgo de que vuelva a ocurrir, ya sea en forma de subluxación o de luxación completa. Aunque los ligamentos lesionados se «rellenan» y cicatrizan durante la recuperación, estas estructuras suelen estar estiradas por la lesión y son menos capaces de controlar la rótula, lo que contribuye a aumentar el riesgo de otro episodio de inestabilidad.
Las estadísticas muestran que este riesgo de sufrir otra luxación o subluxación después de una primera luxación se sitúa entre el 20 y el 40%; y que después de la segunda luxación el riesgo de recidiva sube a más del 50%. Los pacientes más jóvenes (menores de 25 años) corren un riesgo aún mayor, especialmente aquellos en los que los cartílagos de crecimiento (un lugar en los extremos del hueso donde se produce nuevo tejido y el crecimiento óseo continúa hasta la madurez del esqueleto) están todavía abiertos, con tasas de redislocación que alcanzan el 70%.
La cirugía para estabilizar la rótula se recomienda para los individuos que han experimentado más de una dislocación. «No sólo queremos estabilizar la rodilla para que el paciente pueda volver a hacer deporte o actividades cotidianas, sino que, lo que es aún más importante, queremos proteger el cartílago que hay debajo de la rótula para evitar que se desarrolle artritis en estos pacientes generalmente jóvenes», dice el Dr. Strickland. El daño del cartílago puede producirse en cada caso de inestabilidad y las estadísticas muestran que en más del 70% de los casos se aprecia algún daño en la resonancia magnética.
Dependiendo de los factores de riesgo subyacentes de la inestabilidad, el cirujano ortopédico puede realizar un procedimiento de tejido blando u óseo. Los procedimientos de tejidos blandos implican la reparación -o, más frecuentemente, la reconstrucción- del ligamento patelofemoral medial (MPFL) roto.
La reparación del ligamento puede ser posible si el paciente busca tratamiento rápidamente y no ha experimentado ninguna dislocación previa. Pero en la mayoría de los casos, el cirujano ortopédico toma tejido de otro lugar (normalmente un tendón de los isquiotibiales) bien de un donante o del propio cuerpo del paciente y construye un nuevo ligamento.
Se aconsejan procedimientos óseos o cirugía de realineación cuando el paciente tiene una anomalía anatómica en la que el tendón de la rótula se une a la tibia de tal manera que hay una fuerte tracción de la rótula hacia los lados o lateralmente. Para corregir la alineación, el cirujano ortopédico desplaza una pequeña porción de hueso donde se une el tendón y lo recoloca en un lugar de la tibia que elimina la tensión lateral y permite que el tendón guíe la rótula de forma eficaz dentro del surco. Esta cirugía se denomina osteotomía o transferencia del tubérculo tibial.
La osteotomía también ayuda a compensar el riesgo asociado a una rótula alta. Al recolocar el tendón en una posición más óptima, el cirujano puede «bajar» la rótula al nivel adecuado, acercando así la rótula al surco troclear superior, reduciendo la distancia que tiene que recorrer para entrar en el surco. Esto minimiza el riesgo de subluxación o luxación patelofemoral en las primeras fases de flexión.
Este tipo de cirugía produce buenos resultados, pero no es un procedimiento que pueda realizarse en personas jóvenes con placas de crecimiento abiertas. En estos pacientes, el cirujano puede optar por sujetar al paciente hasta que se cierren los cartílagos de crecimiento o, si considera que el paciente corre un riesgo importante de sufrir luxaciones repetidas, puede optar por realizar la operación de tejidos blandos para reducir el riesgo y esperar a que se cierren los cartílagos de crecimiento para realizar la transferencia del tubérculo tibial (cirugía ósea). En algunos pacientes, tanto la operación de tejidos blandos como la ósea pueden ser apropiadas. Ambas cirugías dan resultados muy fiables en la estabilización de la rodilla, con una tasa de éxito del 85-90%, señala el Dr. Shubin Stein.
Los pacientes con inestabilidad rotuliana debida a una mala alineación suelen tener problemas en ambas rodillas, tanto si se han dislocado ambas articulaciones como si no. Si el paciente ha sufrido una luxación en ambas rodillas, el ortopedista tratará primero la rodilla más afectada y estabilizará la otra más tarde para evitar que se dañe el cartílago.
La recuperación de la cirugía de estabilización de la rodilla tarda de 6 a 9 meses, e implica tanto una amplia terapia física como la modificación de la actividad.
En los pacientes que han dañado o perdido parte del cartílago como resultado de uno o más eventos de inestabilidad, el cirujano ortopédico puede recomendar un procedimiento para reparar o regenerar el cartílago dañado que recubre la articulación. «Aunque ningún método funciona a la perfección, los pacientes con defectos de cartílago derivados de la inestabilidad tienen en realidad más probabilidades de beneficiarse de las técnicas actuales de reparación del cartílago que los pacientes con artrosis generalizada de rodilla», señala el Dr. Shubin Stein.
«En un acontecimiento traumático como una luxación, si se produce un daño en el cartílago, suele significar que se ha desprendido un trozo aislado de cartílago y que el resto ha permanecido prístino. Rellenar este defecto con cartílago de otra parte de la rodilla del paciente o con tejido de un donante puede ser una opción de tratamiento eficaz».
Los buenos resultados comparativamente predecibles de los procedimientos de estabilización de la rodilla, son sólo una de las razones por las que los cirujanos ortopédicos hacen hincapié en la importancia de estabilizar la rodilla antes de que se produzca o progrese el daño del cartílago. Sin embargo, la investigación sobre la regeneración del cartílago sigue siendo activa y está mostrando resultados prometedores.
Artritis patelofemoral (artritis de la rótula)
Al igual que el síndrome de dolor patelofemoral, la artritis patelofemoral de la rodilla se caracteriza por el dolor y la rigidez y, a menudo, por la hinchazón en la parte delantera de la rodilla, que suele empeorar al caminar por terrenos inclinados, subir y bajar escaleras, ponerse en cuclillas o levantarse desde una posición sentada.
La artritis patelofemoral se diagnostica cuando hay una pérdida significativa de cartílago de la superficie articular de la rótula y la tróclea (ranura). El diagnóstico se limita a la artritis observada sólo en este compartimento de la rodilla; si los compartimentos medial y lateral están afectados, el diagnóstico probable es el de artrosis generalizada de la rodilla. (Como ocurre con otros trastornos de la articulación patelofemoral, se observa con mayor frecuencia en las mujeres.
Las personas que desarrollan artritis patelofemoral suelen recibir uno de los tres diagnósticos:
- artritis post-inestabilidad, el resultado del daño del cartílago que se produce con múltiples dislocaciones o subluxaciones en la articulación
- artritis post-traumática, daño del cartílago que resulta de una caída u otra lesión traumática en la rodilla que luego progresa con el tiempo a la artritis, o
- artritis por sobrecarga, una condición que se asemeja a la artrosis en cualquier otra articulación, es decir.e., un adelgazamiento gradualmente progresivo del cartílago relacionado con el «desgaste normal» que, en este caso, se limita a, o comienza en, el compartimento patelofemoral de la rodilla.
Tratamiento
El tratamiento de la artritis patelofemoral siempre comienza con medidas no operativas. Estas incluyen adaptaciones en la actividad, como evitar las escaleras, limitar las sentadillas y las estocadas, y disminuir los deportes de impacto; fisioterapia para estirar y fortalecer los músculos circundantes; y el uso de medicamentos como el paracetamol o los antiinflamatorios no esteroideos (AINE) para aliviar el dolor.
Para los pacientes con artritis de leve a moderada que experimentan un brote agudo de su enfermedad con hinchazón, las inyecciones de esteroides, que reducen la inflamación, pueden ser eficaces. También se observan buenos resultados con la viscosuplementación, en la que se inyecta en la articulación una sustancia que imita el líquido sinovial natural para ayudar a lubricarla y minimizar la fricción. En los pacientes con sobrepeso, la pérdida de peso puede ayudar a reducir la cantidad de tensión aplicada a la rodilla. Las personas con artritis patelofemoral que no responden al tratamiento no quirúrgico pueden ser candidatas a una artroplastia parcial de rodilla, también llamada artroplastia patelofemoral o artroplastia unicompartimental. Este procedimiento permite al cirujano ortopédico sustituir sólo la zona afectada de la rodilla, la articulación patelofemoral, y dejar intactos los compartimentos medial y lateral sanos. (Las cirugías unicompartimentales para tratar la artritis en cada uno de esos compartimentos también son una opción para los pacientes con artritis en esas partes de la rodilla.)
Durante este procedimiento, el cirujano ortopédico retira el cartílago dañado y una pequeña cantidad de hueso de la superficie articular de la rótula y la sustituye por un botón de plástico de alta densidad cementado o implante rotuliano. El cartílago dañado y una pequeña cantidad de hueso también se eliminan de la superficie articular del surco troclear, que se sustituye por una lámina metálica muy fina que se cementa en su lugar. «El objetivo es eliminar la fricción y restablecer un movimiento de deslizamiento suave en la articulación», explica el Dr. Shubin Stein.
Los cirujanos ortopédicos están logrando ahora excelentes resultados con la sustitución de la articulación patelofemoral, señala el Dr. Shubin Stein, resultados que son comparables a los que se consiguen con una sustitución total de rodilla.
Además de la sustitución parcial de la rodilla, los pacientes con artritis posterior a la inestabilidad debido a una mala alineación también pueden requerir procedimientos de tejidos blandos y/o cirugía de osteotomía o transferencia del tubérculo tibial (descrita en la sección sobre inestabilidad rotuliana) para realinear la rodilla. Esto mitiga la posibilidad de dislocaciones posteriores. Los pacientes que requieren más de un procedimiento pueden realizarlos por etapas o en una sola operación.
«Determinar si la artritis es el resultado de un problema de alineación o si es el comienzo de un proceso continuo que acabará afectando a toda la rodilla es extremadamente importante», señala el Dr. Strickland. Los pacientes a los que les va mejor el reemplazo de la articulación patelofemoral son aquellos en los que no se espera que la artritis progrese: los que tienen artritis post-inestabilidad y los que tienen artritis post-traumática. «Estos son pacientes que probablemente nunca necesitarán un reemplazo total de rodilla»
Muchos de los pacientes que ve el Dr. Strickland, son pacientes sin antecedentes de inestabilidad o traumatismo. Tienen una artritis patelofemoral aislada que probablemente sea la primera o la primera presentación de la osteoartritis que puede progresar en algún momento y afectar al resto de la rodilla. Suelen ser mujeres de entre 50 y 60 años que experimentan dolor y rigidez durante ciertas actividades y al pasar de estar sentadas a estar de pie. La rodilla no es dolorosa en todas las actividades y son capaces de caminar sobre superficies planas sin molestias. Aunque los síntomas se limitan al compartimento patelofemoral en el momento del diagnóstico, pueden observarse algunos cambios artríticos en las imágenes del resto de la rodilla.
«Cuando hablo de las opciones quirúrgicas con estos pacientes, les hago saber que, aunque una prótesis de rodilla patelofemoral solucionará sus síntomas, no podemos saber con absoluta certeza si finalmente necesitarán una prótesis total de rodilla. Sin embargo, la prótesis parcial de rodilla tiene numerosas ventajas, como una recuperación mucho más rápida y la sensación de que la rodilla sigue siendo «normal»», señala el Dr. Strickland.
Para muchos de estos pacientes, la promesa de una disminución del dolor y una mejora de la función durante años es aceptable. Si fuera necesario un reemplazo total de rodilla, su reemplazo parcial de rodilla no comprometería los resultados de esta cirugía posterior.
Búsqueda de tratamiento para los trastornos patelofemorales
Con una serie de procedimientos eficaces, tanto quirúrgicos como no quirúrgicos, las personas con trastornos patelofemorales tienen ahora más posibilidades que nunca de volver a funcionar sin dolor. Sin embargo, dado que el dolor y la inestabilidad patelofemoral pueden evolucionar fácilmente hacia la artritis patelofemoral si no se tratan, se aconseja a las personas con estos síntomas que busquen una evaluación temprana.
«Para ayudar a garantizar un buen resultado del tratamiento, busque un ortopedista especializado en trastornos patelofemorales», aconseja el Dr. Shubin Stein. «Encontrar un cirujano ortopédico con formación en medicina deportiva es un buen punto de partida».
Si desea más información sobre el tratamiento de los trastornos patelofemorales en HSS, visite el Servicio de Remisión de Médicos o llame al 1.877.606.1555.
Resumen de Nancy Novick
Actualizado: 26/10/2016
Autores

Cirujano Ortopédico Adjunto, Hospital for Special Surgery
Profesor Asociado de Cirugía Ortopédica, Weill Cornell Medical College

Cirujano Ortopédico Adjunto, Hospital for Special Surgery
Profesor Asociado de Cirugía Ortopédica, Weill Cornell Medical College
