Bibhas Roy
INTRODUCCIÓN
Los resultados de la atención sanitaria son cambios en el estado de salud, generalmente debidos a una intervención. Lograr buenos resultados en la salud de los pacientes es el propósito fundamental de la asistencia sanitaria. Esto puede aplicarse tanto a individuos como a poblaciones. Su medición se ha convertido en una industria multimillonaria alimentada en parte por la creciente ansiedad de la sociedad. Medir, informar y comparar los resultados es quizá el paso más importante para conseguir una rápida mejora de los resultados y tomar decisiones acertadas para reducir los costes.
Las mediciones de calidad son habituales en los procesos de producción, pero esto puede traducirse mal en el sector sanitario, ya que los vínculos entre las acciones y los resultados son mucho menos directos, y hay otros factores de confusión que dificultan la comparación. Esto hace que el ajuste o la estratificación del riesgo sean una parte esencial de las mediciones de resultados en la asistencia sanitaria. Hay pruebas de que un modelo de estratificación del riesgo validado mejora la precisión del análisis de los resultados.
El concepto de práctica basada en la evidencia se basa en la evidencia de los estudios y ensayos, los resultados, sin embargo, crean una forma diferente de pensar – un análisis sistemático de los resultados puede tener muchas ventajas mediante la creación de evidencia basada en la práctica.
HISTORIA
Posiblemente el primer intento de medir rutinariamente los resultados en la medicina moderna fue por Florence Nightingale en la década de 1850. Fue durante la guerra de Crimea y el resultado estudiado fue la muerte. Sin embargo, una de sus publicaciones posteriores sobre los resultados contiene una importante lección. Debido a un error estadístico, se pensó que la mortalidad de los hospitales londinenses era de alrededor del 90%; lo que se había calculado eran las tasas de mortalidad por cama hospitalaria ocupada, no las tasas de mortalidad por el número total de pacientes hospitalizados.Codman introdujo su idea de resultado final a principios de 1900. Definió la idea como «la noción de sentido común de que cada hospital debería hacer un seguimiento de todos los pacientes que trata, durante el tiempo suficiente para determinar si el tratamiento ha tenido éxito o no, y luego preguntar: «Si no, ¿por qué no?», con vistas a prevenir fracasos similares en el futuro». Desgraciadamente, esto recibió poco apoyo de sus compañeros; fue condenado al ostracismo y no recibió ningún reconocimiento en vida.
Los intentos de estandarizar y evaluar la atención médica continuaron esporádicamente y el documento clásico de Donabedian en 1966 describió tres áreas: estructura – las características físicas y de personal de la atención a los pacientes; proceso – el método de prestación; y resultado – los resultados de la atención. Los intentos modernos de medir los resultados de la atención sanitaria distan mucho de ser comprensibles, pero esto es cada vez más importante en la medicina clínica y en la economía de la salud.
MEDIDAS DE RESULTADOS
Requisitos de una medida de resultados
Para ser útil, una medida de resultados tiene que ser válida, es decir, evaluar lo que se supone que debe hacer, y fiable, mostrando un mínimo de error. También debe ser fácil de administrar, sensible (capaz de identificar lo que se está midiendo) y específica (capaz de identificar falsos positivos), así como sensible (capaz de medir el cambio a lo largo del tiempo).
Las medidas de proceso son las más sencillas de administrar, pero a menudo sólo muestran el resultado de las intervenciones administrativas en lugar de las clínicas (por ejemplo, los tiempos de espera). Como base de los objetivos en la asistencia sanitaria, los planes de pago por rendimiento que incentivan a los hospitales a centrarse en las medidas de procesos administrativos pueden estar asociados con una menor adherencia a los procesos clínicos
Los resultados clínicos son más difíciles de desarrollar e implementar. Sin embargo, los resultados notificados por los pacientes son mucho más fáciles de utilizar que los que requieren un componente clínico, como la información de una radiografía, los detalles de una operación o la evaluación de la amplitud de movimiento. Son las medidas informadas por el médico las que suelen complementar las puntuaciones informadas por el paciente. El ajuste del riesgo para las puntuaciones comunicadas por los pacientes también puede ser imposible sin un elemento derivado del médico. Se han desarrollado instrumentos específicos para intentar minimizar el potencial de
1. Resultados clínicos
Informe del médico
Esta es la medida «objetiva» tradicional. El profesional sanitario evalúa al paciente y las observaciones suelen registrarse en formato numérico. Esto permite comparar el antes y el después de las intervenciones, así como realizar análisis estadísticos. Uno de los ejemplos más sencillos de este tipo de resultados es la medición de la amplitud de movimiento.Medidas «subjetivas» comunicadas por el paciente
Los datos son recogidos por el paciente en cuestionarios autoadministrados y puntuados por los médicos o por ordenadores. Las puntuaciones de dolor son las más sencillas de este tipo.
La elección del instrumento varía desde el genérico, por ejemplo, EQ-5D (EuroQol Group, 5 Dimensions), hasta el específico para una condición, por ejemplo, la puntuación de inestabilidad de hombro de Oxford. Los instrumentos genéricos suelen utilizarse para la economía de la salud y los más específicos son medidas más sensibles de enfermedades e intervenciones específicas. También hay puntuaciones intermedias que son adecuadas para una serie de situaciones clínicas, por ejemplo, la puntuación de hombro de Oxford.
Estas suelen estar validadas con respecto a las puntuaciones establecidas informadas por los médicos, y pueden ser más sensibles y receptivas.
Los predictores biológicos de los resultados no son resultados, pero deben formar la base de los ajustes de riesgo cuando las puntuaciones clínicas se utilizan para comparar los proveedores de atención.
Hay puntuaciones que utilizan aspectos de las medidas informadas por los médicos y por los pacientes para calcular una puntuación agregada. La puntuación de Constant shoulder es un ejemplo de ello.
Dispositivos generados
Pueden constituir la base de objetivos tanto clínicos como económicos; por ejemplo, los niveles de azúcar en sangre o la presión arterial pueden medirse como un indicador de calidad. Suelen utilizarse junto con otras medidas de resultados.2. Medidas de proceso
Las medidas de proceso son medidas de partes y actividades dentro del sistema sanitario. Se trata de mediciones sencillas (por ejemplo, los tiempos de espera), fáciles de aplicar, con requisitos limitados en cuanto a los ajustes de riesgo, y que proporcionan información a los médicos, así como a otros grupos interesados, sobre los aspectos del sistema que deben mejorarse. Estos datos pueden obtenerse rápidamente, ya que el tamaño de la muestra necesaria suele ser menor que el de los resultados clínicos.
Sin embargo, puede resultar difícil especificar una población adecuada para un proceso debido a razones clínicas como contraindicaciones, prioridades sanitarias, etc. También se trata de una medida menos valiosa tanto para los clínicos como para los pacientes, ya que para que sea válida debe existir una fuerte relación entre un proceso y una medida clínica, algo que rara vez ocurre (¿los pacientes que son atendidos rápidamente tienen más probabilidades de mejorar clínicamente que los que esperan más tiempo?).Si las medidas de proceso no son exhaustivas, pueden resultar engañosas para los usuarios
3. Resultados de equilibrio
Las medidas de equilibrio completan el espectro de medición. Dependen de la elección de las medidas clínicas y de proceso y analizan el sistema desde un ángulo diferente, es decir, si una estancia corta da lugar a más reingresos.Las medidas de equilibrio tienen que ser parte integrante de las medidas de todo el sistema para demostrar la validez de los resultados.
CALIFICACIÓN DE LA CAPTURA DE DATOS
Muestra
Es la forma clásica de capturar datos de resultados para proyectos de investigación. Los datos se capturan durante un período de tiempo para un tamaño de muestra específico con el fin de traducirlos en información significativa que pueda probar o refutar una hipótesis. El tamaño de la muestra está predeterminado por métodos estadísticos que tienen en cuenta la potencia del estudio. Se utilizan técnicas como los controles aleatorios para minimizar el efecto de las variaciones debidas a factores de confusión no medidos. Esta es la base de la mayoría de las «pruebas» en las que nos basamos para la «práctica basada en la evidencia» de hoy en día. Sin embargo, debido a las características de su diseño, los resultados de los estudios no siempre reflejan la eficacia comparativa de los tratamientos para todos los tipos de pacientes en la práctica habitual. A pesar del amplio control de calidad, la pureza de los tratamientos es difícil de mantener.
Continuo
Una forma pragmática de reducir la incertidumbre sobre la eficacia de los tratamientos es la concepción de la evidencia basada en la práctica. Esta tiene que captar información completa sobre las características de los pacientes, los procesos y los resultados para determinar la contribución de los procesos individuales a los resultados, controlando las diferencias entre los pacientes. La evidencia basada en la práctica para la mejora de la práctica clínica requiere el análisis de estos datos para obtener información. Los datos tienen que transformarse en información en tiempo real para lograr la máxima eficacia, de modo que el equipo clínico conozca las medidas del proceso en tiempo real. Hay pruebas de que este enfoque puede mejorar rápidamente la atención clínica
CONCLUSIÓN
La medición de los resultados de la atención sanitaria es ahora una parte esencial de la misma. Los diferentes destinatarios de esta información van desde los propios pacientes hasta los responsables de la política sanitaria. Ninguna medida de resultados por sí sola es suficiente para medir exhaustivamente cualquier aspecto de la asistencia sanitaria, los diversos instrumentos mencionados deben ser considerados por el equipo multidisciplinar, incluyendo al clínico y al paciente, para obtener un «conjunto» adecuado de medidas. El reto consiste en disponer de un número suficiente de ellas, debidamente ajustadas al riesgo, que se midan en tiempo real con información continua para todas las partes interesadas. En el Apéndice I se describe un grupo propuesto de mediciones exhaustivas para la reparación del manguito de los rotadores.
APÉNDICE
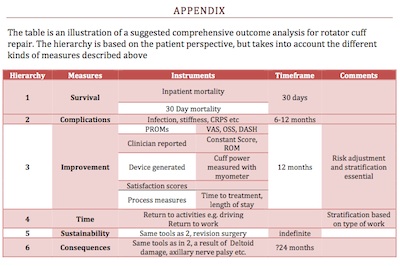
REFERENCIA
1. Sheldon, T.A., La industria de la medición de la calidad de la atención sanitaria: ¿es hora de frenar el mamotreto? Qual Saf Health Care, 2005. 14(1): p. 3-4.2. Porter, M.E., ¿Qué es el valor en la atención sanitaria? N Engl J Med. 363(26): p. 2477-81. 3. Orkin, F.K., Estratificación del riesgo, ajuste del riesgo y otros riesgos. Anesthesiology. 113(5): p.
1001-3. 4. Jacobs, J.P., et al., Stratification of complexity improves the utility and accuracy of
outcomes analysis in a MultiInstitutional Congenital Heart Surgery Database: Application of the Risk Adjustment in Congenital Heart Surgery (RACHS1) and Aristotle Systems in the Society of Thoracic Surgeons (STS) Congenital Heart Surgery Database. Pediatr Cardiol, 2009. 30(8): p. 1117-30.
5. Horn, S.D. y J. Gassaway, Practicebased evidence study design for comparative effectiveness research. Med Care, 2007. 45(10 Supl 2): p. S50-7.
6. Nightingale, F., Notes on hospitals (3rd ed.). Editor. 1863, Longman, Green, Longman, Roberts y Green.: Londres.
7. Iezzoni, L.I., 100 manzanas divididas por 15 arenques rojos: un cuento con moraleja de mediados del siglo XIX sobre la comparación de las tasas de mortalidad hospitalaria. Ann Intern Med, 1996. 124(12): p. 1079- 85.
8. EA, C., The Shoulder: Ruptura del tendón supraespinoso y otras lesiones en la bursa subacromial o cerca de ella. 1934, Boston: Thomas Todd Co.
9. Donabedian, A., Evaluating the quality of medical care. Milbank Mem Fund Q, 1966. 44(3): p. Suppl:166-206.
10. Pynsent, P.B., Choosing an outcome measure. J Bone Joint Surg Br, 2001. 83(6): p. 792-4. 11. Glickman, S.W., et al., Alternative payforperformance scoring methods: implications for quality improvement and patient outcomes. Med Care, 2009. 47(10): p. 1062-8.
12. Dawson, J., R. Fitzpatrick, y A. Carr, The assessment of shoulder instability. El desarrollo y la validación de un cuestionario. J Bone Joint Surg Br, 1999. 81(3): p. 420- 6.
13. Preedy, V.R. y R.R. Watson, Handbook of disease burdens and quality of life measures, Nueva York: Springer. 6 v. (lx, 4447 p.).
14. Dawson, J., et al., Comparison of clinical and patientbased measures to assess medium term outcomes following shoulder surgery for disorders of the rotator cuff. Arthritis Rheum, 2002. 47(5): p. 513-9.
15. Parsons, N.R., et al., A comparison of Harris and Oxford hip scores for assessing outcome after resurfacing arthroplasty of the hip: can the patient tell us everything we need to know. Hip Int. 20(4): p. 453-9.
16. Rubin, H.R., P. Pronovost, y G.B. Diette, The advantages and disadvantages of process based measures of health care quality. Int J Qual Health Care, 2001. 13(6): p. 469-74.
17. Beaulieu, P.A., et al., Transforming administrative data into realtime information in the Department of Surgery. Qual Saf Health Care. 19(5): p. 399-404.
Cortesía de www.shouldersurgery.info
