Clinicos há muito que têm sido frustrados pelo papel desproporcionado que a pressão intra-ocular (PIO) desempenha no tratamento do glaucoma. Como único fator passível de intervenção médica ou cirúrgica, seu papel é vital. No entanto, a tonometria é inerentemente limitada: Uma única leitura feita de poucos em poucos meses não retrata o fluxo e refluxo diurno da PIO. Mesmo trazer pacientes para leituras de tonometria múltipla não fornece uma sensação ideal das características da PIO do paciente.
 |
|
| Este sensor implantável de monitoramento da PIO 24 horas está atualmente em desenvolvimento na Universidade de Stanford. Foto: Ishmail E. Araci |
Experts acreditam que acabará por encaixar os pacientes com um pequeno sensor alojado numa lente de contacto ou num par de óculos, ou enviá-los para um oftalmologista para terem um implantado no olho. Mediria continuamente a PIO, aumentando exponencialmente a quantidade – e, esperemos, o valor – dos dados que recebe. Se a abordagem atual da documentação da PIO é como tirar um instantâneo, o monitoramento contínuo de PIO 24 horas é mais parecido com a captura de um vídeo que registra mudanças ao longo do tempo do que apenas dar uma leitura estática.
Estes gadgets ainda estão em desenvolvimento. Eles estão prontos para o horário nobre? Vamos dar uma olhada em como a PIO flutua, os desafios clínicos que ela cria e as tecnologias de ponta atuais que tentam rastrear melhor a PIO para permitir uma maior compreensão clínica.
Um alvo em movimento
Configurar um plano de tratamento baseado em atingir um alvo PIO é complicado quando o próprio alvo está em movimento. A PIO flutua ao longo do dia hora a hora, minuto a minuto, até mesmo segundo a segundo com base numa variedade de fatores endógenos e exógenos.
No sistema ocular, a PIO pode depender do equilíbrio da produção de humor aquoso, facilidade de saída (quão facilmente o humor aquoso sai do olho), pressão venosa episcleral (a pressão nas veias na superfície do olho) e saída uveoscleral (uma via secundária para o humor aquoso sair do olho).
Por exemplo, um aumento na facilidade de saída ou diminuição da produção de humor aquoso diminuiria a PIO, diz Arthur J. Sit, MD, um pesquisador de glaucoma da Clínica Mayo em Rochester, Minn. Saltos de curta duração em PIO também podem ocorrer devido à pressão no olho por piscar ou esfregar o olho ou mesmo durante o movimento ocular ou pulsações de pressão arterial.
Pressão intra-ocular também flutua devido à posição corporal, hora do dia (picos à noite, calhas durante o dia), pressão sanguínea e o conceito relacionado de pressão de perfusão ocular (OPP), níveis de estresse ou dor, consumo de água e cafeína.
Outras vezes, a atividade vigorosa e o estresse podem fazer pressão arterial, PIO e pico de OPP, diz Kaweh Mansouri, MD, MPH, oftalmologista da Universidade de Genebra e da Universidade do Colorado Denver. A medição da pressão arterial em conjunto com a PIO tem valor para determinar como a pressão arterial afeta a PIO, diz o Dr. Mansouri. Os pesquisadores estão atualmente usando dispositivos de monitoramento de PIO 24 horas para explorar esses efeitos na progressão do glaucoma.
|
Dos e Não-Dos da Medição da PIO Não diagnosticar ou tratar após apenas uma medição. O Dr. Sowka aconselha os optometristas a não iniciar o tratamento imediatamente, a menos que a pressão esteja excessivamente alta ou os nervos ópticos já estejam severamente danificados e vulneráveis; em vez disso, meça a pressão várias vezes. Também é uma boa idéia obter várias leituras da pressão após iniciar a terapia para determinar se o medicamento está funcionando, diz o Dr. Sowka. Uma leitura de PIO após iniciar uma medicação não é realmente suficiente para julgar a verdadeira eficácia. Diga aos pacientes para relaxar. Como foi mencionado anteriormente, os pacientes podem esticar ou prender a respiração durante a tonometria. Diga a eles regularmente para relaxarem e respirarem normalmente durante o processo, urge o Dr. Mansouri. Não largue as suas suspeitas. Se as medidas de PIO do paciente não parecem corresponder ao seu campo visual e avaliações do nervo óptico, pode haver mais acontecendo com a PIO do paciente do que você percebeu, diz o Dr. Hartwick. Faça com que eles voltem e meçam sua PIO em uma hora diferente do dia, ele acrescenta. Considere uma curva diurna em pacientes selecionados. Registrar uma curva diurna tonométrica é impraticável e entediante para a maioria dos pacientes. Mas se o nível de PIO e a extensão do dano parecem incongruentes – por exemplo, quando você suspeita de glaucoma de tensão normal – considere a possibilidade, diz o Dr. Davey. Se o paciente estiver de acordo, traga-os de manhã cedo e registre a PIO a cada hora durante oito a dez horas. “Isso lhe dá a curva diurna do consultório, que pode não ser totalmente representativa dos valores dia/noite, mas pelo menos lhe dá mais de uma medida”, diz ele. |
Aqui está como essas variáveis afetam a PIO:
– Posição do corpo. Dependendo da posição do paciente na cadeira, a pressão pode aumentar ou diminuir. Por exemplo, a PIO é mais baixa quando o paciente está sentado numa posição neutra. “Quase qualquer outra coisa faz a PIO aumentar, incluindo dobrar o pescoço para frente, dobrar a cabeça para trás, virar a cabeça para o lado, deitar-se, dobrar-se, piscar ou esfregar os olhos”, diz o Dr. Sit.
– Consumo de água. Beber um grande volume de água faz com que o volume de sangue do paciente aumente por um curto período de tempo. A pressão venosa também sobe quando o paciente consome mais água. “Tudo que eles têm que fazer é consumir 16 a 32oz, que é uma ou duas pequenas garrafas de água, e dentro de cinco minutos a pressão subirá 6mm Hg”, diz Pinakin Gunvant Davey, PhD, OD, professor e especialista em glaucoma na Faculdade de Optometria da Western University of Health Sciences em Pomona, Califórnia.
– Hora do dia. A literatura tem mostrado que a PIO de pico ocorre à noite em dois terços dos pacientes. A razão: a aquosa é sub-secreta à noite, diz Joseph Sowka, OD, professor de optometria na Faculdade de Optometria da Universidade Nova Southeastern em Ft. Lauderdale, Fla.
– Por exemplo, o Dr. Mansouri observou pacientes durante 24 horas em laboratórios de sono e encontrou a PIO mais alta à noite. Mesmo que seus pacientes não estejam sujeitos a estudos do sono, eles podem vir ao seu consultório à noite – se assim for, espere ver PIOs elevados em relação a outras horas do dia.
– Pressão arterial. A PIO de base é baseada no ciclo cardíaco, pressão arterial sistólica e diastólica. A força usada para trazer sangue ao olho é a pressão de perfusão ocular, explica James L. Fanelli, OD, do Cape Fear Eye Institute em Wilmington, NC.
Se a pressão sanguínea estiver baixa, há menos força para “empurrar” o sangue para dentro do olho e, portanto, menos pressão de perfusão para o olho. Fatores que causam elevação da PIO terão um efeito na redução da pressão de perfusão, e fatores que reduzem a pressão sanguínea também resultarão em menor pressão de perfusão – ou uma combinação desses fatores pode ter um papel, diz o Dr. Fanelli. A pressão arterial tende a diminuir durante as horas de sono no início da manhã, que é também a hora do dia onde a PIO tende a ser mais alta.1 Esses dois fatores opostos podem ter um efeito duplicado na redução da PIO durante as horas noturnas, o que pode permitir o aumento dos danos à cabeça do nervo ocular.
– Stress. Um aumento ou diminuição do stress provoca alterações hormonais que empurram os níveis de PIO para cima ou para baixo. Um dos pacientes do Dr. Mansouri estudou usando um sensor de monitoramento de PIO de 24 horas em uma lente de contato com picos de pressão sempre que seu cão tinha ataques epilépticos à noite.
– “nervos” gerais. É possível que, em alguns pacientes, o stress do próprio exame ocular – por exemplo, se eles estão preocupados em ser diagnosticados com glaucoma – possa fazer com que sua PIO suba, diz Andrew Hartwick, OD, PhD, professor associado da Ohio State University College of Optometry em Columbus. Por exemplo, eles podem apertar os olhos porque estão estressados com o exame, e as leituras da PIO aumentam.
– A dor também causa surtos na PIO porque causa stress. Um dos pacientes do Dr. Mansouri bateu mal a perna num parque de estacionamento. Houve um pico em seu nível de PIO no momento exato em que ela se lembrou do acidente, de acordo com dados de monitoramento 24 horas.
Consequências de leituras de PIO incorretas
Estudos indicaram que picos em PIO poderiam contribuir para a progressão do glaucoma.2,3 Mas se você examinar um paciente quando a PIO está no seu nível mais baixo ou mais alto, você pode superestimar ou subestimar o diagnóstico de glaucoma ou o tratamento necessário para o paciente.
“Se pegarmos um paciente em um cocho, onde a PIO está mais baixa, isso pode nos afastar de uma consideração de glaucoma”, especialmente se a leitura estiver dentro de uma faixa estatisticamente normal, diz o Dr. Sowka. “Outras vezes, podemos pegá-los em uma PIO de pico, onde está um pouco acima do normal – um cenário que tende a fazer com que os praticantes se preocupem desnecessariamente””
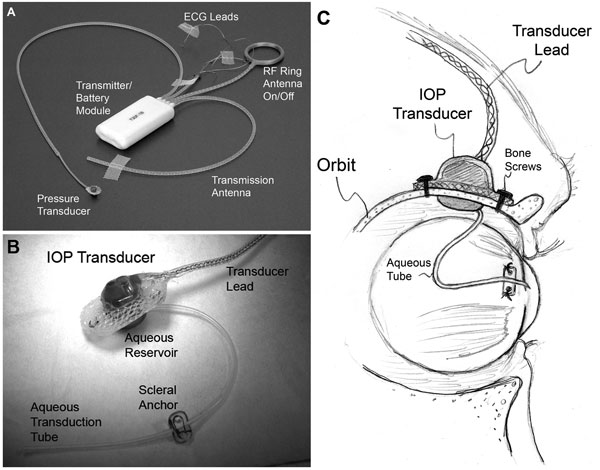 |
|
| (A) Um típico sistema de implante total T30F (Instrumentos Konigsberg). (B) A superfície extraorbital do invólucro do transdutor IOP personalizado. (C) Um tubo de silicone de calibre 23 fornece aquoso da câmara anterior para um reservatório de fluido no lado intra-orbital do transdutor (parcialmente escondido da vista em B); O tubo (com folga apropriada para permitir o movimento dos olhos) foi aparado e inserido na câmara anterior. |
Recording an IOP range would potentially allow improvement in glaucoma diagnosis and management. “Se os pesquisadores pudessem mostrar que padrões específicos de PIO de 24 horas estão relacionados à progressão do glaucoma, então há esperança de que a detecção desses padrões possa ajudar a identificar pacientes com maior risco de progressão e nos permitir adaptar seu tratamento de acordo”, diz o Dr. Mansouri.
Glaucoma poderia ser identificado mais cedo, permitindo que a cirurgia ou os medicamentos começassem mais rapidamente, ele acrescenta. Os oftalmologistas também poderiam determinar se os medicamentos para diminuir a PIO são eficazes à noite ou durante atividades específicas que aumentam a PIO.
Estabelecer uma verdadeira gama de PIO exigiria uma monitorização contínua de PIO de 24 horas. Isso é um desafio, porque uma única medida de PIO coletada durante o horário normal de trabalho não captura o intervalo da PIO de um paciente, seus picos ou mudanças durante o dia.4
Certo agora, a determinação do intervalo de PIO é possível usando a tonometria de aplicação Goldman (GAT) através de uma curva de tensão diurna (DTC), onde as leituras de PIO são capturadas em diferentes pontos de tempo durante o horário da clínica. Mas isto é problemático tanto para o praticante como para o paciente. As curvas noturnas não são registradas, e menos de 1% dos pacientes são submetidos à monitoração de DTC ou PIO em um laboratório do sono.4
Indeed, os pesquisadores mediram a PIO por 24 horas e documentaram não apenas que a PIO atinge picos noturnos, mas que a flutuação da PIO era muito maior durante as horas fora do horário de trabalho.5 Em um estudo de 35 pacientes cuja PIO foi registrada usando um pneumatômetro em um laboratório do sono por 24 horas, a maioria das PIO de pico foi registrada à noite em pacientes com glaucoma mais velhos, em comparação com pessoas saudáveis, sentadas ou deitadas.6
Mais recentemente, investigadores usando monitoramento 24 horas por dia aprenderam que a PIO média não só aumenta à noite, mas na verdade aumenta constantemente – e mais durante o dia do que à noite.7 Pesquisadores do Devers Eye Institute em Portland, Ore., usaram um sistema de telemetria implantado em olhos de macaco para registrar 500 medidas de PIO por segundo.
Eles descobriram que a PIO flutua muito mais do que se acreditava anteriormente. “Piscadelas e movimentos oculares geram grandes picos de PIO que ocorrem cerca de 12.000 vezes por hora e constituem cerca de 12% da energia total de PIO que o olho deve absorver durante as horas de vigília”, os pesquisadores descobriram. Eles acreditam que esses dados em macacos serão mais ou menos os mesmos em humanos. “A PIO agora deve ser vista como dinâmica e em constante mudança, e as flutuações da PIO podem ser um importante contribuinte para o glaucoma “8
Eles também descobriram que o ciclo diurno não se repete de dia para dia. Daí a necessidade de monitoramento contínuo da PIO. Os protótipos atuais incluem sensores implantados e dispositivos baseados em lentes de contato.
Implantables inteligentes
As empresas iniciantes têm desenvolvido sensores de pressão telemétrica que podem ser implantados durante a cirurgia de catarata ou glaucoma. “Telemetria significa que as leituras de pressão são capturadas remotamente (ou seja, de dentro do olho) e transmitidas sem fio para um leitor externo”, diz o Dr. Sit.
Os dispositivos implantáveis atualmente em estudo incluem:
 |
|
|
O sensor Pro-IOP é um dispositivo telemétrico que é implantado como uma IOL. Foto: Implandata Ophthalmic Products GmbH |
– Pro-IOP. A Implandata Ophthalmic Products com base na Alemanha está trabalhando no Pro-IOP, um transdutor de pressão intra-ocular (WIT) sem fio que é alimentado telemetricamente por um dispositivo portátil. Parecido com um pequeno anel de plástico, o WIT mede 11,3mm de diâmetro.9 Ele incorpora sensores de pressão, um sensor de temperatura, codificador de identificação, codificador analógico-digital e unidade de telemetria em um único sistema microeletromecânico.9
Um chip RFID com antena incorporada transmite leituras IOP de 24 horas para um leitor portátil externo. O paciente e o médico também podem eventualmente ter a capacidade de receber os dados através de um aplicativo para smartphone. O paciente pode também comunicar com o médico sobre as leituras IOP no aplicativo.
O dispositivo ainda não recebeu a marca CE na Europa ou a aprovação da FDA nos EUA, mas pesquisadores na Alemanha recentemente inseriram o Pro-IOP no primeiro sujeito humano, uma mulher na casa dos 60; nenhum dado foi publicado ainda.9
– AcuMEMs. Implantável em desenvolvimento por uma empresa americana do mesmo nome, o AcuMEMs funciona de forma semelhante ao Pro-IOP. O sensor é um sensor de pressão capacitivo que muda de forma com flutuações no PIO. “Quando muda de forma, a capacitância elétrica é alterada e isto pode ser detectado externamente com o leitor”, diz o Dr. Sit.
O sensor pode ser implantado na câmara anterior como um procedimento autônomo ou como parte da cirurgia de glaucoma; ele também pode ser inserido na bolsa capsular durante a cirurgia de catarata.
– Implante de LIO Microfluídico. Pesquisadores da Universidade de Stanford e da Universidade Bar-Ilan em Israel estão desenvolvendo em conjunto um sensor implantável de microfluidos. A PIO seria medida “com base em uma interface de pressão de equilíbrio estabelecida entre um líquido e um gás intra-ocular” contida nas câmaras do sensor, de acordo com a patente do dispositivo. Pacientes e médicos poderiam usar seus smartphones ou um leitor externo para verificar sua PIO.10 Os inventores estão aguardando a aprovação da patente do sensor.
O sinal transmitido pelos dispositivos implantados no olho pode ser mais preciso do que aqueles ligados às lentes de contato, em teoria, diz o Dr. Davey. A força do sinal depende de quanta energia o dispositivo emite. “Nós implantamos ambos os dispositivos (Pro-IOP e AcuMEMs) e eles não estavam funcionando tão bem”, diz o Dr. Davey.
Bambos os leitores Pro-IOP e AcuMEMs podiam potencialmente ser fixados a um par de óculos, e os dados seriam coletados da mesma maneira, diz o Dr. Sit.
Lentes de contato inteligentes
Os pesquisadores investigaram pela primeira vez sensores de lentes de contato nos anos 70, mas as lentes de contato duras disponíveis eram muito desconfortáveis e mudaram a integridade estrutural do olho do paciente, de acordo com o Dr. Davey.
 |
|
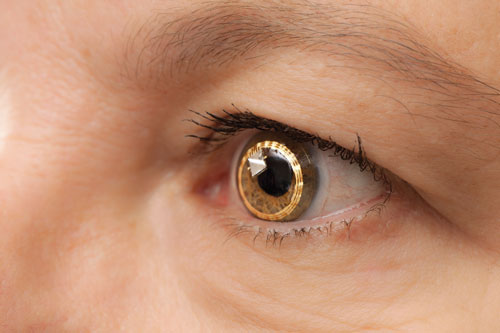
| O Sensimed Triggerfish no olho. Ainda está a ser submetido a ensaios clínicos nos EUA. |
Os sensores também não eram suficientemente sensíveis. “A pessoa com um olho ‘mais macio’ tinha leituras mais precisas do que uma pessoa com um olho mais rígido”, diz o Dr. Davey. “A tecnologia não era suficientemente boa para obter valores de PIO.” Uma córnea mais espessa responde menos prontamente às mudanças de PIO, tornando a tonometria (e sensores de lentes de contato) menos precisa.
Os sensores de PIO baseados em lentes de contato incluem:
– O Triggerfish (Sensimed). Na Universidade de Genebra, na Suíça, os oftalmologistas conduziram investigações iniciais de uma lente de contacto designada por Triggerfish, liderada pelo Dr. Mansouri e outros.
O Triggerfish é uma lente de contacto macia hidrofílica equipada com um sensor de lentes de contacto (CLS). O CLS tem dois extensômetros localizados ao redor do limbo que detectam mudanças na circunferência ocular. “Acredita-se que estas alterações na circunferência ocular estejam relacionadas com alterações na PIO e no volume intra-ocular, e isto foi comprovado em olhos enucleados”, diz o Dr. Mansouri. O dispositivo mede uma mistura de PIO, volume intra-ocular e mudanças de propriedade biomecânica (uma combinação de histerese corneana e escleral e rigidez) que se correlacionam com flutuações na PIO. Um leitor externo capta os dados durante um período de 24 horas.
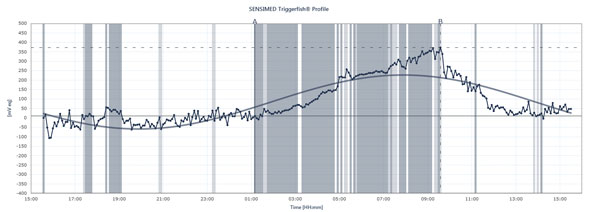
O fluxograma mostra os picos e canais da PIO num paciente que usa o Triggerfish Sensimed durante um período de 24 horas.
O Triggerfish é aprovado pela CE na Europa. A aprovação da FDA não foi alcançada nos EUA e o dispositivo ainda está a ser submetido a ensaios clínicos.
|
Triggerfish Tracks IOP Differently Os dados exibidos no leitor externo são uma combinação de pressão intra-ocular, volume intra-ocular e propriedades biomecânicas do olho, explica o Dr. Mansouri. “É útil dar-lhe uma idéia das mudanças qualitativas em 24 horas mais do que as mudanças quantitativas porque não podemos traduzi-las em milímetros de mercúrio”, ele diz. O Triggerfish fornece informações valiosas, no entanto. Estudos futuros usando o dispositivo poderiam ajudar a explicar como a pressão instável ou estável tem sido superior a 24 horas, quando ocorrem picos de PIO noturnos, como a introdução de tratamentos ou mudanças de tratamento afetam os padrões de PIO de 24 horas e como atividades específicas afetam os padrões de PIO de 24 horas, tais como posições de yoga, ingestão de cafeína, situações estressantes e outras causas de picos de PIO descritas acima. O Dr. Mansouri também tem pacientes com glaucoma normal ou de baixa tensão submetidos simultaneamente à pressão arterial de 24 horas e à monitorização da PIO de 24 horas, uma vez que os picos podem afectar a PIO. Mas o Triggerfish irá mostrar uma correlação entre os padrões de PIO de 24 horas e a progressão do glaucoma? Muitos estudos estão em curso para responder a esta questão essencial.
|
– Lente de contacto do sensor de circuito de ressonância. Outro dispositivo inteligente CLS em desenvolvimento é um circuito de ressonância feito de um condensador de filme fino combinado com uma bobina sensora que detecta a deformação da curvatura da córnea. Está nos primeiros estágios de desenvolvimento sob David C.C. Lam no Departamento de Engenharia Mecânica e Aeroespacial da Universidade de Ciência e Tecnologia de Hong Kong.
Em um estudo de Setembro de 2014, o CLS foi testado num modelo de olho de borracha de silicone. O sensor foi encontrado para rastrear com precisão a PIO flutuante.11
Como medir os níveis de glicose uma vez por dia para pacientes com diabetes ou pressão sanguínea uma vez por dia para pacientes com doenças cardíacas, a confiança em uma medida de PIO poderia resultar em dados de PIO errôneos. Mas talvez em um futuro não muito distante, os dispositivos que saem de um filme de ficção científica – lentes de contato e sensores implantáveis – possam permitir que você rastreie a PIO com maior compreensão e menos aborrecimentos para você e seus pacientes.
1. Liu JH1, Gokhale PA, Loving RT, Kripke DF, Weinreb RN. Avaliação laboratorial das pressões de perfusão ocular diurna e nocturna em humanos. J Ocul Pharmacol Ther. 2003 Ago;19(4):291-7.
2. Zeimer RC, Wilensky JT, Gieser DK, Viana MA. Associação entre os picos de pressão intra-ocular e a progressão da perda de campo visual. Oftalmologia. 1991 Jan;98(1):64-69.
3. Konstas AG, Quaranta L, Mikropoulos DG, et al. Peak Intraocular Pressure and Glaucomatous Progression in Primary Open-Angle Glaucoma. J Ocul Pharmacol Ther. 2012 Fev;28(1):26-32.
4. Mansouri K, Weinreb RN, Medeiros FA. É necessária a monitorização da pressão intra-ocular 24 horas no glaucoma? Semin Opthalmol. Maio de 2013: 28(3):157-164.
5. Barkana Y, Anis S, Liebmann J, Tello C, Ritch R. Utilidade clínica da monitorização da pressão intra-ocular fora do horário normal de expediente em pacientes com glaucoma. Arco Ophthalmol. 2006 Jun;124(6):793-7.
6. Mosaed S, Liu H, Weinreb RN. Correlação entre o pico de pressão intra-ocular noturna em indivíduos saudáveis e pacientes com glaucoma. Am J Ophthalmol. 2005; Feb;139(2):320-4.
7. Downs JC, Burgoyne CF, Seigfreid WP, et al. 24 horas de telemetria de PIO no primata não humano: desempenho do sistema de implantes e caracterização inicial da PIO em múltiplas escalas de tempo. Invest Ophthalmol Vis Sci. 2011 Sep 21;52(10):7365-75.
8. Association for Research in Vision and Ophthalmology: Tendências emergentes e tópicos quentes. Apresentado segunda-feira, 5 de maio de 2014 na Reunião Anual da ARVO. Disponível em: www.arvo.org/About_ARVO/Press_Room/Emerging_Trends_and_hot_topics__Presented_Monday,_May_5_at_the_ARVO_Annual_Meeting. Acessado em 19 de novembro de 2014.
9. Melki S, Todani A, Cherfan G. An Implantable Intraocular Pressure Transducer Initial Safety Outcomes. JAMA Ophthalmol. 2014 Oct 1;132(10):1221-5.
10. Mandel Y, Araci IE, Quake SR. Patentes do Google. Dispositivo microfluídico implantável para monitorização da pressão intra-ocular. Disponível em: www.google.com/patents/WO2014137840A1?cl=en. Acesso em 17 de outubro de 2014.
11. Chen GZ, Chan IS, Leung LK, Lam DC. Sensor de lentes de contato macias para monitoramento contínuo da pressão intra-ocular. Med Eng. Phys. 2014 Set;36(9):1134-9.
12. Mottet B, Aptel F, Romanet JP, et al. Ritmo de pressão intra-ocular de 24 horas em sujeitos jovens saudáveis avaliados com monitorização contínua utilizando um sensor de lentes de contacto. JAMA Ophthalmol. 2013 Dec;131(12):1507-16.
