US Pharm. 2013;38(2):43-60.
ABSZTRAKT: A myocardialis ischaemia leggyakoribb megnyilvánulása a stabil angina pectoris. Tünetei közé tartozik a mellkasban jelentkező fájdalom vagy nyomásérzés, amely kisugározhat a bal karba,vállba vagy állkapocsba. A tünetek megerőltetés és érzelmi stressz hatására jelentkeznek, és szublingvális nitroglicerinnel enyhülnek. A kezelés célja a tünetek csökkentése vagy megszüntetése és a szövődmények, például a szívinfarktus, a bal kamrai elégtelenség és az életveszélyes ritmuszavarok megelőzése. A kezelés életmódváltásból, gyógyszeres terápiából és bizonyos esetekben revaszkularizációból áll.
A stabil angina pectoris (SAP) a myocardialis ischaemia leggyakoribb megnyilvánulása. A myocardialis ischaemia akkor következik be, amikor a szív oxigénigénye meghaladja az ellátást. Három tényező határozza meg a szívizom oxigénigényét – a szívfrekvencia, a kontraktilitás és a szívizmon belüli falfeszültség -, amelyek közül az utóbbi tekinthető a legfontosabbnak.1 Az oxigénigény a szívfrekvencia növekedésére vagy a bal kamrai elő- vagy utóterhelés növekedésére reagálva nő. A nagyobb végdiasztolés térfogat növeli a bal kamrai előterhelést, és a megnövekedett szisztolés vérnyomás és/vagy az artériás merevség növeli a bal kamrai utóterhelést és következésképpen a szívizom oxigénigényét. A szív vérellátása károsodhat az ateroszklerotikus plakkok felhalmozódása és/vagy a koszorúérgörcs miatt. Gyakran a betegeknél mindkettő fennáll.2
PATHOPHYSIOLÓGIA
Az oxigént a szívbe a nagyobb felszíni erek (epikardiális erek) és az intramyocardialis artériák és arteriolák szállítják, amelyek kapillárisokba ágaznak ki. Egészséges szívben a véráramlásnak az epikardiális erekben kicsi az ellenállása. Ha ateroszklerotikus plakkok vannak jelen, a véráramlás akadályozott, de azautoregulációs folyamat bizonyos mértékig kompenzálni tudja. Az autoreguláció a szívizomerek tágulása a csökkent oxigénszállításra adott válaszként. Az autoreguláció révén a szív véráramlása a nagyobb igény következtében gyorsan változik. A szívizom perfúziójában részt vevő legfontosabb közvetítők az adenozin (erős értágító), más nukleotidok, nitrogén-oxid, prosztaglandinok, szén-dioxid és hidrogénionok.1 A koszorúér véráramlásának akadályai lehetnek fixek, mint az ateroszklerózis, vagy dinamikusak, mint a koszorúérgörcs.Néhány betegnél mindkét jellegzetesség előfordulhat, és ezt nevezzük vegyes anginának.2
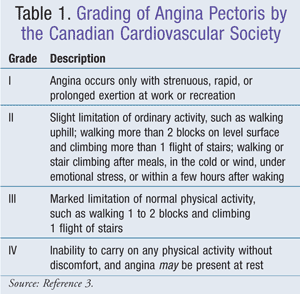
Egysejtű endotélréteg választja el az érfali simaizmot a vértől. Ha ép, ez az érrendszeri endothelium elősegíti az értágulást, és megakadályozza a trombusok és a szklerotikus plakkok kialakulását. A koszorúér-endothel fibronectint, interleukin-1-et, szöveti plazminogén-aktivátort, bizonyos növekedési faktorokat, prosztataciklint, trombocita-aktiváló faktort, endotelin-1-et és nitrogén-oxidot (NO) szintetizál. Az NO-t L-argininből a nitrogén-oxid-szintáz szintetizálja. Az NO ezután az artériás simaizomzat relaxációját okozza. Az endothelréteg elvesztése kevesebb NO-t eredményez, és mechanikai vagy kémiai támadások vagy oxidált alacsony sűrűségű lipoprotein (LDL) miatt következhet be.Az endothelfunkció angiotenzin-konvertáló enzimgátlókkal (ACEI), sztatinokkal és testmozgással javítható.1 A Kanadai Kardiovaszkuláris Társaság kidolgozta az angina pectoris osztályozási rendszerét, amely általánosan elfogadott (1. TÁBLÁZAT).3
PROGNOSIS
A prognózist befolyásoló két jellemző az elzáródott erek száma és az érelzáródás mértéke. Az ateroszklerotikus plakkok által elzáródott erek száma a halálozás erős előrejelzője. A nulla, egy, egy, két és három érbetegségben szenvedő betegek 12 éves túlélési aránya 88%, 74%, 59% és 40%.4 Amikor az erek 80%-ban vagy nagyobb mértékben elzáródnak, az érgörcs és a trombózis kockázata jelentősen megnő. A túlélést befolyásoló egyéb tényezőkaz életkor, a társuló pangásos szívelégtelenség és/vagy cukorbetegség, a dohányzás története, az ejekciós frakció és a korábbi szívinfarktus (MI).1,4
SZIMPTOMOK
A tünetek közé tartozik a mellkasi fájdalom vagy nyomásérzés, amely kisugározhat a bal karba, vállba és állkapocsba. A fájdalom 30 másodperctől 30 percig tarthat, és általában enyhül szublingvális nitroglicerinnel (SLNTG). A fájdalom minőségében, gyakoriságában vagy időtartamában, illetve a kiváltó tényezőkben bekövetkező bármilyen változás instabil anginára utal, amely azonnali orvosi ellátást igényel.1
CHRONIC STABLE ANGINA PECTORIS
Bár a szakértők nem tudnak megegyezni a SAP meghatározásában, a konszenzus szerint a tüneteknek legalább 2 hónapig kell fennállniuk, és nem változhatnak súlyosságuk, jellegük vagy kiváltó tényezőik tekintetében. A SAP leggyakoribb oka az obstruktív koszorúér-betegség.2
A SAP-t mellkasi fájdalom jellemzi, amely megerőltetés vagy érzelmi stressz hatására jelentkezik. A fájdalom kisugározhat a bal oldali állkapocsba, vállba és karba. A fájdalom pihenéssel enyhülhet, vagy SLNTG-re lehet szükség a fájdalom enyhítéséhez. A megerőltetéses SAP-ban szenvedő betegek gyakran súlyos vérszegénységben, pajzsmirigy túlműködésben vagy más olyan betegségben szenvednek, amely befolyásolja a szívizom oxigénellátás-kereslet egyensúlyát.2
Az iszkémiás epizódok jellemzően átmenetiek és nem eredményeznek szívizomsejtpusztulást. Krónikus, elhúzódó iszkémia esetén bal kamrai diszfunkció léphet fel, és az iszkémiás epizódot követően aritmiák léphetnek fel.1,2
A nem módosítható kockázati tényezők közé tartozik a nem, az életkor, a családi előzmények, a környezeti tényezők és a társbeteg cukorbetegség. A módosítható kockázati tényezők közé tartozik a dohányzás, a magas vérnyomás, a diszlipidémia, az elhízás, a mozgásszegény életmód, a hiperurikémia (köszvény), a stressz, valamint a progesztinek, kortikoszteroidok és kalcineurin-gátlók alkalmazása.1
KEZELÉS
A kezelés célja a tünetek csökkentése vagy megszüntetése, valamint a hosszú távú szövődmények, például az MI, a bal kamrai elégtelenség és az életveszélyes aritmiák megelőzése. Az angina pectoris kezelésében életmódbeli módosításokat, gyógyszeres kezelést és szívizom-revaszkularizációt alkalmaznak.2
Az American College of Cardiology Foundation (ACCF) és az American Heart Association (AHA) közös irányelveket dolgozott ki.Az irányelvek az életmódbeli módosításokkal, a vérnyomás-szabályozással, a lipid- és cukorbetegség kezelésével és a farmakoterápiával foglalkoznak.5
Életmódbeli módosítások
A dohányzás abbahagyása és a passzív dohányzás kerülése erősen javasolt. A dohányzásról való leszokást nikotinpótlással lehet segíteni. Az SAP betegeknek is aktívnak kell maradniuk. Ha az egyének elég egészségesek, az ACCF és az AHA 30-60 perc közepes intenzitású testmozgást, például élénk gyaloglást javasol heti 7 napon (minimum 5 napon). Az erőnléti edzés kiegészítése ésszerű, ha a beteg egészségi állapota megengedi. Az edzésre vonatkozó előírásokat a terheléses vizsgálat eredményei alapján lehet, hogy módosítani kell. Magas kockázatú betegek esetében, mint például a közelmúltban infarktuson, revaszkularizáción vagy szívelégtelenségen átesett betegek esetében orvosilag felügyelt kardiológiai rehabilitáció javasolt.5
A testsúlykontroll erősen javasolt. A cél testtömegindex (BMI) 18,5 és 24,9 kg/m2 között van.Ha fogyásra van szükség, a kezdeti cél a kiindulási súly 5-10%-ának fokozatos csökkentése. Ha a betegnek sikerül 10%-os fogyást elérnie, további testsúlycsökkenés kísérelhető meg. Férfiaknál <102 cm (40 in.), nőknél <88 cm (35 in.) derékkörfogat a cél. A friss gyümölcsökben, zöldségekben és alacsony zsírtartalmú tejtermékekben gazdag étrendet kell betartani. Az alkohol- és nátriumfogyasztást korlátozni kell. Az alkoholfogyasztás nem terhes nők esetében nem haladhatja meg a napi 1 italt (4 oz. bor, 12 oz. sör vagy 1 oz. szeszes ital), férfiak esetében pedig a napi 1-2 italt. A telített zsírok bevitele nem haladhatja meg az összes kalória 7%-át, és a koleszterin bevitele nem haladhatja meg a 200 mg/napot. A transzzsírsavakat lehetőség szerint kerülni kell, és legalább napi 10 g viszkózus rost ajánlott.5
Vérnyomáskontroll
A magas vérnyomás megelőzésével, kimutatásával, értékelésével és kezelésével foglalkozó közös nemzeti bizottság hetedik jelentése (JNC 7) szerint a vérnyomásnak <140/90 mmHg vagy <130/80 mmHg kell lennie cukorbetegek vagy krónikus vesebetegek esetében. Koszorúér-betegségben és magas vérnyomásban szenvedő betegeknél a béta-adrenerg antagonistával (béta-blokkolóval ) vagy ACEI-vel történő gyógyszeres kezelés javallt. A célvérnyomás eléréséhez további gyógyszerekre lehet szükség.5
Lipidkezelés
Az LDL-koleszterin (LDL-C) szintjének <100 mg/dl-nek kell lennie. Ha a kiindulási értéken az LDL-C ≥100 mg/dl, lipidcsökkentő gyógyszeres terápiát kell kezdeni. A magas vagy mérsékelten magas kockázatú betegeknél a kiindulási értékhez képest 30-40%-os csökkentés az ajánlás. Ha a kiindulási értéken az LDL-C 70-100 mg/dl, a csökkentés <70 mg/dl-re indokolt.5
Ha a trigliceridek (TG) 200 és 499 mg/dl között vannak, a cél nem nagy sűrűségű lipoprotein (összkoleszterin minimum nagy sűrűségű lipoprotein koleszterin ) <130 mg/dl. 200 és 499 mg/dl közötti TG-k esetén a nem-HDL-C-t <100 mg/dl-re kell csökkenteni. Ha a TG-értékeket az LDL-C-csökkentő kezelés megkezdése után csökkenteni kell, a niacin- vagy fibrátterápia terápiás lehetőség. Az ≥500 mg/dl TG-értékkel rendelkező fekvőbetegeknél a niacin- vagy fibrátkezelést az LDL-C-csökkentő terápia előtt kell elkezdeni.5
Diabetes kezelése
A cukorbetegeket úgy kell kezelni, hogy a hemoglobin A1c (A1C) célértéke 7% vagy kevesebb legyen. A beteg életkorától, kórtörténeti hipoglikémiájától, érrendszeri szövődmények és/vagy társbetegségek jelenlététől függően az A1C 7% és 9% között ésszerű. A kockázati tényezők módosítását (pl. testmozgás, testsúlykontroll, vérnyomás-szabályozás, lipidkezelés) agresszívan kell kezdeményezni és fenntartani. A roziglitazon nem kezdhető el SAP-ban szenvedő cukorbetegeknél.5
Farmakológiai terápia
Antikoagulánsok/Antitrombocita: Hacsak nem ellenjavallt, napi 75-162 mg aszpirint kell elkezdeni és határozatlan ideig folytatni. Ha az aszpirin ellenjavallt vagy nem tolerálható,klopidogrelt lehet alkalmazni. A dipiridamol alkalmazása SAP-betegeknél nem ajánlott. Jelenleg nincs bizonyíték arra, hogy az antikoagulációs terápia további előnyökkel járna, és az antikoagulánsok alkalmazása nem ajánlott.5
Renin-Angiotenzin-Aldoszteron rendszer blokkolói: A magas vérnyomással, cukorbetegséggel, krónikus vesebetegséggel vagy ≤40%-os bal oldali ejekciós frakcióval rendelkező betegeknél ACEI-t kell kezdeni, hacsak nem ellenjavallt.Az ACEI-k blokkolják az angiotenzin I átalakulását angiotenzin II-vé (avasokonstriktor). A vazokonstrikció gátlása csökkenti mind a bal kamrai elő-, mind az utóterhelést.2 Az ACEI-k kisebb kockázatú betegeknél is alkalmazhatók. Angiotenzinreceptor-blokkolók (ARB-k) alkalmazhatók azoknál a betegeknél, akik nem tolerálják az ACEI-ket. Az ACEI és az ARB kombinált terápiája lehetőség a bal kamrai szisztolés diszfunkció (a bal kamra kontraktilitásának csökkenése) miatt szívelégtelenségben szenvedő betegeknél.5
Béta-blokkolók: Hacsak nem ellenjavallt, a BB-ket minden olyan betegnél el kell kezdeni, akinek MI-je vagy akut koronária szindrómája volt.5 A BB-k a szívfrekvencia, a vérnyomás, a szívizom kontraktilitásának és a bal kamra utóterhelésének csökkentésével csökkentik az oxigénigényt.1,2 Ezek a szerek javítják a terhelhetőséget az exertionalanginában szenvedőknél is. A BB-k a nitrátoknál és a kalciumcsatorna-blokkolóknál (CCB-k) hatékonyabban csökkentik a csendes iszkémiás epizódokat és a kora reggeli iszkémiát, és javítják az MI utáni mortalitást.1 Normális bal kamrai funkciójú betegeknél a BB-terápiát 3 évig kell folytatni. Bal kamrai diszfunkcióban szenvedő betegeknél (ejekciós frakció ≤40%) a BB-terápiát karvedilollal, metoprolollal vagy bisoprolollal kell kezdeni, és a hosszú távú BB-kezelés bármely koronária- vagy egyéb érbetegségben szenvedő betegnél megfontolandó.5
Béta1-szelektív BB-ket kell alkalmazni, szem előtt tartva, hogy nagy dózisban elveszítik szelektivitásukat. Ezek közé tartozik a metoprolol, az atenolol, a bisoprolol és a nebivolol.6 A harmadik generációs BB-k további védelmet nyújtanak. A karvedilol az alfa1-adrenerg receptorblokádon keresztül perifériás értágulatot okoz, és jó választás a pangásos szívelégtelenségben szenvedő betegek számára. A nebivolol nagyobb szelektivitással rendelkezik a béta1receptorral szemben, mint a bisoprolol, a metoprolol és a karvedilol. A nebivolol az NO felszabadulásának serkentésével perifériás értágulatot is okoz. A mechanizmus, amellyel ez történik, valószínűleg a béta3-receptor stimulálásán keresztül történik. A béta1-receptor-blokád és a béta3-stimuláció e kombinációja bizonyítottan növeli az inzulinérzékenységet, míg más BB-k rontják az inzulinérzékenységet.6 A nebivolol jelenleg csak magas vérnyomás kezelésére javallt, és nem vizsgálták anginás vagy nemrégiben MI-n átesett betegeknél.7
Kalciumcsatorna-blokkolók: A CCB-k a vérnyomás, a kontraktilitás és az utóterhelés csökkentésével csökkentik az oxigénigényt.2 Ezt az arteriolák és a koszorúerek értágításával érik el.1 A CCB-k jó jelöltjei azok, akik nem tolerálják a BB-ket, valamint azok, akiknek változatos anginája vagy perifériás érbetegsége van.1,2 A CCB-ket szívelégtelenségben szenvedő betegeknél óvatosan kell alkalmazni.2 A diltiazem és a verapamil dondihidropiridin CCB-k első vonalbeli kezelésként alkalmazhatók, ha a BB-k ellenjavallt. A CCB-ket is hozzá lehet adni a BB-kezeléshez, ha a válasz nem kielégítő.5
Nitrátok: A nitrátok akut rohamokra és profilaxisra egyaránt alkalmazhatók.1 Csökkentik az oxigénigényt az értágítás és a bal kamrai előfeszültség csökkenése révén.2 Az SLNTG a betegek körülbelül 75%-ánál 3 percen belül tüneti enyhülést biztosít. Az adagolás 0,3 vagy 0,4 mg. Az SLNTG szedésekor a betegnek ülnie kell. Ha 5 perc elteltével nem tapasztalható enyhülés, az adagokat legfeljebb három tablettáig meg kell ismételni. Ha 15 perc elteltévela beteg továbbra is fájdalmat érez, azonnal orvoshoz kell fordulnia. Az SLNTG profilaktikusan is alkalmazható, amikor a beteg megerőltetéskor tüneteket vár. A betegnek 5-10 perccel az aktivitás előtt kell bevennie, és körülbelül 30-40 percig tart. Az SLNTG mellékhatásai közé tartozik a poszturális hipotenzió, fejfájás, kipirulás, reflexes tachycardia és esetenként hányinger. A betegnek azt kell tanácsolni, hogy a szublingvális tablettákat a hatékonyság megőrzése érdekében eredeti tartályukban tartsa, és 6-12 hónap elteltével cserélje ki őket.5
Mivel a nitroglicerin felezési ideje 1-5 perc, a profilaxishoz tartós hatóanyag-leadású készítményekre van szükség.1 Ezek a hosszabb hatású készítmények növelhetik a testmozgás toleranciáját is.2A tartós hatóanyag-leadású nitrátok olyan betegek számára jók, akiknek angináját érgörcs jellemzi. Általában BB-vel együtt adják őket, ha a monoterápia nem elegendő. Akkor is szóba jöhetnek, ha a beteg nem tolerálja a BB-t.1 Mivel a tartós nitráthasználat során tolerancia alakul ki, a betegeknek 24 óránként 8-12 órás nitrátmentes időszakot kell tartaniuk.2
Ranolazin: A ranolazint 2006 januárjában hagyták jóvá krónikus angina pectoris kezelésére. A jelenlegi irányelvek a ranolazin-terápiát ajánlják BB helyett, ha a BB-k ellenjavallt vagy nem tolerálhatóak. A ranolazin adható BB-hez is, ha a BB monoterápia nem elegendő.5 A ranolazin nem csökkenti a vérnyomást vagy a szívfrekvenciát; gátolja a késői nátriumáramot, ezáltal csökkenti az intracelluláris nátrium- és kalciumfelhalmozódást.8
A kamrai akciós potenciál során a nátrium beáramlásának két fázisa van: egy erősebb, csak néhány milliszekundumig tartó fázis és egy gyengébb, több száz milliszekundumig tartó fázis.Ezt a végső gyenge fázist késői nátriumáramnak nevezik. Bár a késői nátriumáram nátriumáramlása nagyon gyenge – a korai fázisnak mindössze 1-2%-a, mivel 50-100-szor hosszabb ideig tart -, a két fázis teljes nátriumbeáramlása közel azonos. A késői nátriumáram csökkentésével a teljes nátriumterhelés körülbelül fele csökken.9
A nagyobb nátriumbeáramlás intracelluláris kalcium-túlterhelést eredményez, mivel a kalcium fokozott beáramlása a nátrium-kalcium cserén keresztül történik. Az angina gyakran társul az intracelluláris nátriumszint növekedésével, ami az intracelluláris kalciumszint növekedését eredményezi. A szívizomsejtek kalcium-túlterhelése az oxigénigény növekedésével és elektromos instabilitással jár.10 Végül a szívizomsejtek károsodása és halála következhet be.1 A késői nátriumáram gátlásával a ranolazin növeli az oxigénellátást és csökkenti az oxigénigényt.2 A ranolazin az A1C-érték kis mértékű csökkenésével is jár, bár nem tekinthető a cukorbetegség kezelésének8 .
A ranolazin az angina pectoris másodvonalbeli kezeléseként alkalmazható, ha más gyógyszerek nem megfelelőek.1 Mivel a ranolazin elsősorban a CYP3A által metabolizálódik, nem szabad erős CYP3A-gátlókkal együtt adni (Pl, ketokonazol, klaritromicin, nefazodon, ritonavir vagy nelfinavir) vagy induktorokkal (pl. rifampin, fenobarbitál, karbamazepin, fenitoin vagy orbáncfű). A ranolazin májcirrózisban szenvedő betegeknél is ellenjavallt. A ranolazin szedése során QT-intervallum-meghosszabbodás léphet fel. Gyakori mellékhatásoka szédülés, fejfájás, hányinger és székrekedés.8
Összefoglalás
A SAP a szívizom oxigénellátásának és -igényének egyensúlyhiányából ered. Az SLNTG-t akut rohamokra vagy a várható megerőltető tünetek megelőzésére használják. A fontos tanácsadási pontok közé tartozik az SLNTG megfelelő használata (pl. ülve maradni a bevétel alatt és közvetlenül a bevétel után), az eredeti tartályban való tárolás szükségessége, valamint az orvosi segítség igénybevétele, ha 15 percen belül három tabletta után sem tapasztalható tüneti enyhülés.
A gyógyszerésznek tanácsot kell adnia a betegeknek a profilaktikus gyógyszerek használatáról. A betegeket figyelmeztetni kell arra, hogy ezek a gyógyszerek nem állítják meg az akut rohamot, és mindig legyen náluk SLNTG. Az SLNTG 6-12 havonta történő cseréje kritikus fontosságú, és a betegek betartását figyelemmel kell kísérni. A betegeket fel kell világosítani a módosítható kockázati tényezőkről, beleértve a dohányzásról való leszokást, a nagyobb testmozgást, valamint a magas vérnyomás, a diszlipidémia és a cukorbetegség kezelésének fontosságát. A gyógyszerésznek a jelenlegi ACCF/AHA-irányelvek szerint minden SAP-betegnek javasolnia kell az éves influenza elleni védőoltást.5
1. Talbert RL. A 23. fejezet. Ischaemiás szívbetegség. In: Talbert RL, DiPiro JT, Matzke GR, et al, eds. Pharmacotherapy: A Pathophysiologic Approach. 8. kiadás. New York, NY: McGraw-Hill; 2011.
2. Kaski J, Arrebola-Moreno A, Dungu J. Treatment strategies for chronic stable angina. Expert Opin Pharmacother. 2011;12:2833-2844.
3. Campeau L. Az angina pectoris osztályozása . Circulation. 1976;54:522-523.
4. Emond M, Mock MB, Davis KB, et al. Long-term survivalof medically treated patients in the Coronary Artery Surgery Study(CASS) registry. Circulation. 1994;90:2645-2657.
5. Fihn S, Gardin J, Abrams J, et al. 2012ACCF/AHA/ACP/AATS/PCNA/SCAI/STS guideline for the diagnosis andmanagement of patients with stable ischemic heart disease: a report ofhe American College of Cardiology Foundation/American Heart AssociationTask Force on Practice Guidelines, and the American College ofPhysicians, American Association for Thoracic Surgery, PreventiveCardiovascular Nurses Association, Society for CardiovascularAngiography and Interventions, and Society of Thoracic Surgeons. Circulation. 2012;126:e354-e471.
6. Kamp O, Metra M, Bugatti S, et al. Nebivolol:a kombinált béta-blokkolásés nitrogén-oxid-felszabadulás hemodinamikai hatásai és klinikai jelentősége. Gyógyszerek. 2010;70:41-56.
7. Bystolic (nebivolol) betegtájékoztató. St. Louis, MO: Forest Pharmaceuticals, Inc; 2011. június.
8. Ranexa (ranolazin) betegtájékoztató. Foster City, CA: Gilead Sciences, Inc; 2011. december.
9. Noble D, Noble P. Late sodium current in thepathophysiology of cardiovascular disease: consequences ofsodium-calcium overload. Heart. 2006;92(suppl 4):iv1-iv5.
10. Belardinelli L, Shryock J, Fraser H. A késői nátriumáram gátlása mint potenciális kardioprotektív elv: a késői nátriumgátló ranolazin hatása. Heart. 2006;92(suppl 4):iv6-iv14.
