Yamoto, L. Understanding ankle injuries, Don’t Forget the Bubbles, 2013. Available at:
https://dontforgetthebubbles.com/understanding-ankle-injuries/
A 15 year old male presents to the Emergency Department one day after sustaining a „twisting” injury to his left ankle while playing soccer. Pacjent twierdzi, że doznał „skręcenia kostki” podczas biegu w kierunku bramki. Nie pamięta dokładnie, w którym kierunku skręciła się jego kostka. Nie czuł ani nie słyszał żadnych „trzasków”, „wyskoków” ani „kliknięć”. Mimo, że był w stanie utrzymać pewien ciężar na kostce bezpośrednio po urazie, dzisiaj ma znacznie większy ból i obrzęk w przednim i bocznym aspekcie dotkniętej kostki.
Przez noc nie podnosił kostki ani nie przykładał lodu do kontuzjowanej kostki. Zaprzecza, że doznał jakichkolwiek innych urazów i nie doznał żadnego wcześniejszego urazu lewej kostki. Dziś rano nie jest w stanie chodzić na kostce z powodu zwiększonego bólu i obrzęku.
Wyniki badania
W badaniu, pacjent jest ledwo w stanie utrzymać jakikolwiek ciężar na dotkniętej kostce wtórnie do bólu. Widoczny jest obrzęk (bez wybroczyn) w przednim i bocznym aspekcie stawu skokowego. Dystalnie palce są różowe, z szybkim napełnianiem naczyń włosowatych i nienaruszonym czuciem lekkiego dotyku. Tkliwość może być wywołana przez palpację nad przednim aspektem stawu skokowego
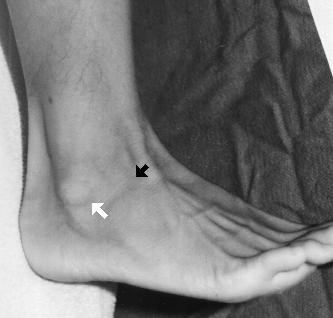

Czarna strzałka wskazuje region maksymalnej tkliwości. Nie ma tkliwości wzdłuż dolnego wierzchołka młoteczka bocznego ani nad kostnym wyrostkiem młoteczka bocznego. Nie ma tkliwości wzdłuż przyśrodkowego aspektu kostki lub wzdłuż proksymalnych aspektów trzonów kości piszczelowej i strzałkowej. Test ściskania nad dystalnym obszarem piszczelowo-piszczelowym nie powoduje bólu. Zarówno manewry szuflady przedniej, jak i pochylenia talerza są w granicach normy w porównaniu z nieuszkodzoną kostką.
Pytania
- Czy ten pacjent doznał typowego skręcenia stawu skokowego?
- Jaki jest typowy mechanizm urazu dla większości zwichnięć stawu skokowego podczas uprawiania sportu?
- Jakie więzadło stawu skokowego jest najczęściej zwichnięte podczas urazu odwróconego i gdzie w kostce należy badać palpacyjnie, aby sprawdzić tkliwość tego więzadła?
- Opisać test szuflady przedniej i co konkretnie ten manewr oznacza?
- Opisać test pochylenia talerza i co konkretnie ten manewr oznacza?
- Co to jest syndesmosis i jak bada się ewentualne urazy syndesmotyczne?
Dyskusja &punkty nauczania
Urazy stawu skokowego są jednymi z najczęstszych urazów ortopedycznych związanych z uprawianiem sportu, występujących na oddziale ratunkowym. Tego typu urazy najczęściej występują u pacjentów w wieku od 15 do 35 lat. Większość zwichnięć stawu skokowego (do 85%) jest spowodowana urazami inwersyjnymi, podczas gdy tylko 15% to urazy związane z wyprostem. Istnieją 3 więzadła poboczne stawu skokowego i jedno szerokie, wachlarzowate więzadło przyśrodkowe.


Ale zwichnięcia stawu skokowego są powszechne u starszych pacjentów w wieku młodzieńczym i młodych dorosłych, izolowane zwichnięcia stawu skokowego nie są zbyt częste u młodszych dzieci i pacjentów w wieku młodzieńczym. Physis (płytka wzrostowa) u tych młodszych dzieci jest znacznie słabsza niż otaczające ją więzadła i dlatego jest bardziej podatna na urazy. Dlatego w populacji dziecięcej, urazy obejmujące płytki wzrostowe (urazy Saltera-Harrisa) muszą być brane pod uwagę jako dodatek do skręceń więzadeł.
Wiązadło strzałkowo-piszczelowe przednie (ATFL) jest najsłabszym z 3 więzadeł bocznych i jest najczęściej kontuzjowanym więzadłem bocznym stawu skokowego. (Zauważ, że ATFL może również oznaczać przednie więzadło piszczelowo-strzałkowe, jednak w tym przypadku, ATFL będzie oznaczać przednie więzadło poboczne piszczelowo-strzałkowe). 65% skręceń więzadła pobocznego ogranicza się tylko do ATFL, podczas gdy u 20% dochodzi do jednoczesnego naderwania więzadła pobocznego piszczelowo-strzałkowego (CFL). ATFL można wyczuć palpacyjnie tuż poniżej i przednio w stosunku do najbardziej dystalnego aspektu kłykcia bocznego.


Biała strzałka wskazuje region ATFL. Ponieważ pacjent w tym przypadku ma tkliwość punktową w obszarze innym niż nad ATFL, nie doznał on zatem typowego skręcenia stawu skokowego. W porównaniu do tych więzadeł bocznych, więzadło przyśrodkowe, deltoidalne ma dość dużą elastyczność i jest znacznie bardziej odporne na rozerwanie. Do większości urazów dochodzi również w momencie, gdy staw skokowy znajduje się w zgięciu podeszwowym, a nie w zgięciu grzbietowym. Anatomicznie, kopuła talerza ma kształt klina, z przednim aspektem talerza szerszym niż tylny.
Podczas zgięcia grzbietowego, ten szerszy, przedni aspekt talerza jest zaangażowany w obrębie mortis (utworzonej przez dalszą część kości piszczelowej i strzałkowej), a staw jest bardzo stabilny. Jednak podczas zgięcia grzbietowego, węższy, tylny aspekt kości piętowej zostaje wciągnięty w obrąbek stawu skokowego.


Zauważ oczywiste poszerzenie przestrzeni stawowej podczas zgięcia grzbietowego po lewej stronie w porównaniu do zgięcia grzbietowego po prawej. Tak więc, przy takim rozumieniu artykulacji talerza w obrębie mortis, nie jest zaskakujące, że większość urazów stawu skokowego ma miejsce podczas zgięcia podeszwowego, a nie zgięcia grzbietowego.
Ostatnia część badania klinicznego kontuzjowanej kostki obejmuje ocenę stabilności stawu skokowego. Dwa manewry, które mogą być wykonane w celu oceny stabilności stawu skokowego to manewr szuflady przedniej i manewr pochylenia talerza. Należy pamiętać, że zdolność do wykonania tych testów i uzyskania wyników bezpośrednio po urazie może być ograniczona przez obrzęk, ból i skurcz mięśni. Nie próbuj wykonywać żadnego z tych testów, jeśli występuje oczywista deformacja kostki sugerująca możliwe złamanie kostki.
Więzadło ATFL normalnie zapobiega przedniemu podwichnięciu talerza w stosunku do panewki. Talus może ulec podwichnięciu przedniemu, kiedy ATFL jest częściowo zerwane (skręcenie drugiego stopnia) lub całkowicie zerwane (skręcenie trzeciego stopnia). Manewr szuflady przedniej pozwala ocenić integralność ATFL. Ponieważ ATFL jest zazwyczaj pierwszym więzadłem, które ulega kontuzji w typowym urazie inwersyjnym, niektórzy lekarze uważają, że jeśli test szufladkowy przedni jest negatywny, nie ma potrzeby wykonywania manewru pochylenia talara (ponieważ test wysiłkowy pochylenia talara jest pozytywny tylko wtedy, gdy zarówno ATFL jak i CFL są kontuzjowane).
Aby wykonać manewr szufladkowy przedni, pacjent może leżeć na wznak lub siedzieć, z kostką w pozycji neutralnej. Jedna ręka badającego obejmuje piętę dotkniętej kostki (i próbuje pociągnąć stopę do przodu), podczas gdy druga ręka usztywnia się wzdłuż przedniego aspektu podudzia.
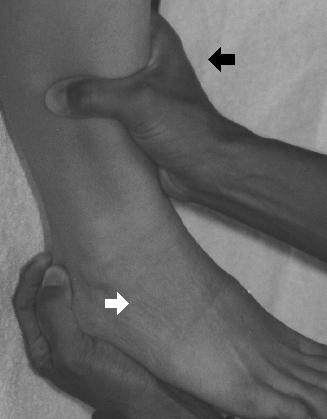

Jeśli stopa dotkniętej kostki może być pociągnięta do przodu o więcej niż 3-5 mm (lub jeśli dotknięta kostka może być podwichnięta bardziej do przodu niż po stronie nie dotkniętej), należy podejrzewać zerwanie ATFL. Test pochylenia talara pozwala ocenić integralność CFL. Aby wykonać ten manewr pacjent może znajdować się w pozycji siedzącej lub leżącej, ze stawem skokowym w pozycji neutralnej. Podczas gdy jedna ręka badającego trzyma dolną część nogi nieruchomo, druga ręka delikatnie próbuje odwrócić kostkę.
.

Większa niż 10 stopni różnica w pochyleniu talara w porównaniu do strony nieuszkodzonej sugeruje uraz CFL.
Proksymalnie do bocznych i przyśrodkowych więzadeł stawu skokowego, dystalna kość piszczelowa i dystalna kość strzałkowa są połączone ze sobą przez serię twardych struktur włóknistych, określanych zbiorczo jako syndesmosis piszczelowo-piszczelowy. Trzy pojedyncze elementy, które tworzą ten syndesmosis to: a) więzadło piszczelowe przednie, b) więzadło piszczelowe tylne oraz c) błona śródkostna.


Zauważ, że na tym schemacie, PTFL oznacza więzadło tylne piszczelowe (nie więzadło piszczelowe tylne). Więzadło piszczelowe tylne NIE jest narysowane na tym schemacie.
Klinicznie można sprawdzić, czy syndesmosis piszczelowy nie uległ uszkodzeniu, wykonując test ściskania. Aby wykonać ten test, badający mocno chwyta podudzie pacjenta (w okolicy dolnej części łydki) i delikatnie ściska razem kość piszczelową i strzałkową.
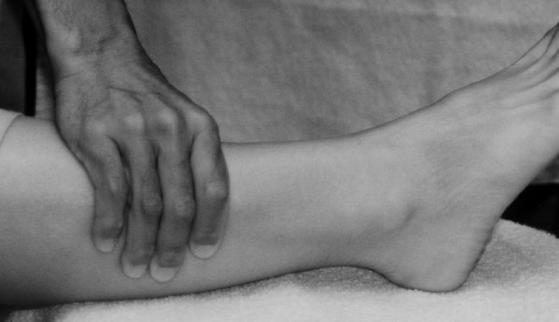

Pod warunkiem, że nie ma złamań trzonów kości piszczelowej lub strzałkowej, jeśli ból kostki może być wywołany przez ten manewr ściskania, należy podejrzewać uraz jednego lub więcej elementów syndesmosis piszczelowo-piszczelowego.
Pytania
- Jakie są niektóre kryteria kliniczne, które uzasadniałyby badanie radiograficzne kontuzjowanego stawu skokowego?
- Jakie są 3 standardowe widoki radiograficzne, które wykonuje się u pacjentów z urazami stawu skokowego?
- Kiedy pojawiają się nasady dalszej nasady kości piszczelowej i dalszej nasady kości strzałkowej i w jakim wieku nasady te łączą się z sąsiadującymi kośćmi śródstopia?
Dyskusja &punkty nauczania
Oszacowano, że każdego roku na badania radiologiczne stawu skokowego wydaje się ponad 500 milionów dolarów. Jednak większość (do 85%) tych radiogramów jest negatywna.
W 1992 roku w kanadyjskim badaniu zaproponowano adaptację zasad Ottawa ankle rules, które mogłyby być wykorzystane do zlecania radiogramów stawu skokowego na podstawie wybranych kryteriów klinicznych. Należy pamiętać, że z badania tego wykluczono pacjentów poniżej 18 roku życia. W związku z tym, ponieważ badanie ottawskie nie obejmowało urazów płytki wzrostowej, nie należy ściśle przestrzegać tych zasad przy podejmowaniu decyzji, czy wykonać zdjęcie radiologiczne u pacjenta pediatrycznego.
Na podstawie tych zasad dotyczących kostki ottawskiej wskazania kliniczne, które uzasadniałyby ocenę radiograficzną, obejmowałyby którekolwiek z następujących kryteriów:
- Niezdolność do dźwigania ciężaru ciała zarówno bezpośrednio po urazie, jak i na oddziale ratunkowym.
- Tkliwość kości nad tylną krawędzią, szczytem lub dystalnymi 6 cm kłykcia bocznego.
- Tkliwość kości nad tylną krawędzią, szczytem lub dystalnymi 6 cm kłykcia przyśrodkowego.
- Tkliwość nad podstawą 5. kości śródstopia.
Kompletne, standardowe badanie radiologiczne stawu skokowego powinno obejmować 3 widoki (AP, boczny i widok od strony stawu skokowego).
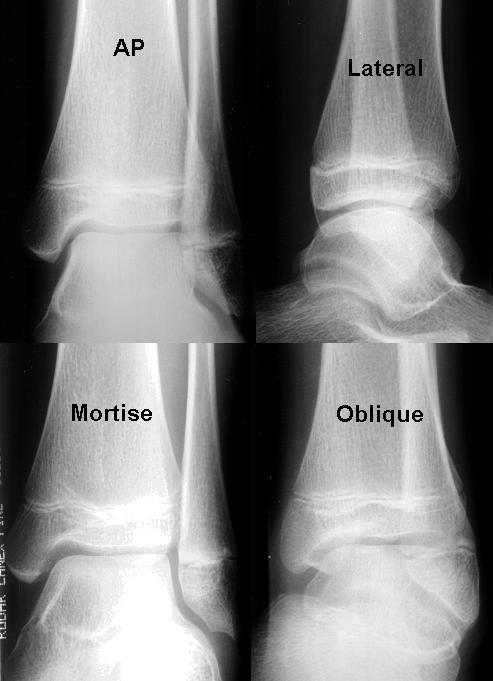

Widok AP
Widać kilka znalezisk, które można zaobserwować w widoku AP. Wierzchołek kłykcia bocznego zazwyczaj rozciąga się bardziej dystalnie niż wierzchołek kłykcia przyśrodkowego. Syndesmosis stawu skokowego zwykle powoduje zachodzenie na siebie przyśrodkowego aspektu dalszej nasady kości strzałkowej i bocznego aspektu dalszej nasady kości piszczelowej w widoku AP. Dlatego subtelne złamania obejmujące boczny aspekt dalszej nasady kości piszczelowej lub przyśrodkowy aspekt dalszej nasady kości strzałkowej (tj. pomiędzy piszczelą a kością strzałkową) mogą być trudne do uwidocznienia tylko w tym rzucie AP z powodu zachodzenia na siebie.
Częstą pułapką jest przeoczenie złamania Saltera Harrisa typu III dalszej nasady kości piszczelowej bocznej, ponieważ jest ono zasłonięte przez zachodzącą kość strzałkową.
Widok boczny
Widok boczny
Widok boczny powinien być nałożony na siebie. Widok boczny zapewnia lepszy widok na tylny aspekt dalszej nasady kości piszczelowej i strzałkowej, talii, kości piętowej i podstawy 5. kości śródstopia.
Widok na kość skokową
Aby uzyskać lepszy widok na kość skokową, nogę pacjenta należy obrócić wewnętrznie na tyle, aby kość skokowa boczna (która zwykle znajduje się za kością skokową przyśrodkową) znalazła się w tej samej płaszczyźnie poziomej co kość skokowa przyśrodkowa, a linia poprowadzona przez obie kość skokową była równoległa do blatu stołu. Zazwyczaj wymaga to jedynie około 10-20 stopni rotacji wewnętrznej. Innymi słowy, podczas oglądania widoku mortise, piszczel i kość strzałkowa muszą być oglądane bez nakładania na siebie.
Ten widok mortise przedstawia prawdziwą projekcję AP mortise stawu skokowego i zapewnia również dobrą wizualizację kopuły talara (w celu wykluczenia złamań osteochondralnych kopuły talara). Czysta przestrzeń stawowa powinna mierzyć jednakowo 3-4 mm. Różnica większa niż 2 mm (tzn. szerokość przestrzeni stawowej różni się o więcej niż 2 mm. Np., Joint space measures 2 mm at lateral part of joint and 5 mm at medial side of joint.) sugeruje niestabilność mortise.
Jeśli wszystkie z powyższych 3 widoków wydają się być prawidłowe u pacjenta z wysokim klinicznym podejrzeniem złamania, należy następnie uzyskać wewnętrzne i zewnętrzne skośne widoki stawu skokowego, aby uzyskać dodatkowe widoki dystalnej części kości piszczelowej i dystalnej części kości strzałkowej. Aby uzyskać takie widoki, noga pacjenta jest obracana o 45 stopni wewnętrznie, a następnie o 45 stopni zewnętrznie.
Nasadki dalszej nasady kości piszczelowej i strzałkowej pojawiają się do 2 roku życia. Fizis dalszej nasady kości piszczelowej łączy się z przyległą metafizą do 18 roku życia. Fizis dalszej nasady kości strzałkowej łączy się z przylegającą metafizą do 20 roku życia. Dlatego urazy płytki wzrostowej powinny być brane pod uwagę u każdego pacjenta do 20 roku życia.
Jeśli nie ma pewności, czy linia radiologiczna obejmująca dalszą część kości piszczelowej lub strzałkowej reprezentuje fizjologię lub rzeczywiste złamanie, należy rozważyć wykonanie zdjęcia porównawczego nieuszkodzonej kostki. Wykonano zdjęcie rentgenowskie stawu skokowego pacjenta.
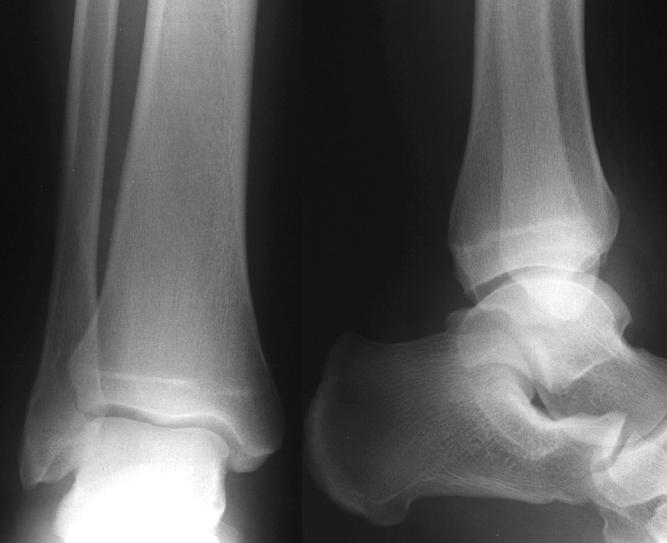

Jak zinterpretowałbyś te 2 widoki? Ze względu na wyniki badania fizykalnego wykonano również projekcję skośną i mortise.
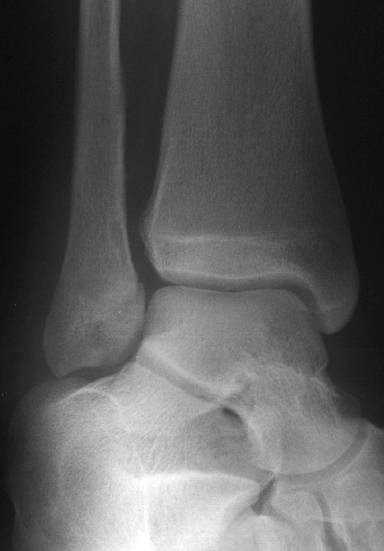

Co ujawnia ta projekcja mortise, która mogła nie być bardzo widoczna na 2 poprzednich projekcjach?
Występuje umiarkowany obrzęk tkanek miękkich nad kością młoteczkową boczną. Widoki AP i boczne nie ujawniają żadnych oczywistych złamań. However, there is a subtlely widening of the medial aspect of the distal fibular growth plate (physis) on the mortise view.
Comparative views and/or stress views would confirm that this is a fracture versus a normal growth plate closure.
Pytania
- Czy ten pacjent wymaga natychmiastowej interwencji ortopedycznej, czy może zostać odesłany do domu z oddziału ratunkowego ze skierowaniem ortopedycznym?
- Jeśli odesłałbyś tego pacjenta do domu, jaki rodzaj opatrunku lub szyny byś zastosował?
Dyskusja &punkty nauczania
Ten pacjent doznał niezamieszczonego złamania Saltera-Harrisa typu I dalszej nasady kości strzałkowej (boczna kość łokciowa). Kryteria kliniczne lub radiograficzne, które uzasadniałyby natychmiastową interwencję ortopedyczną, obejmują:
- Złamanie otwarte.
- Każdy rodzaj urazu z kompromisem naczyniowo-nerwowym.
- Każde niestabilne złamanie (które byłoby trudne do odpowiedniego unieruchomienia w szynie).
- Jakiekolwiek zwichnięcie stawu skokowego (które wiąże się z dużym ryzykiem kompromisu nerwowo-naczyniowego).
Ponieważ ten pacjent nie ma otwartego złamania, zwichnięcia ani dowodów kompromisu nerwowo-naczyniowego, jego stabilne złamanie nie wymaga natychmiastowej interwencji ortopedycznej. Dlatego też pacjent ten może być unieruchomiony w odpowiedniej szynie i odesłany do domu ze skierowaniem ortopedycznym w celu wykonania ostatecznego odlewu. Tylna szyna stawu skokowego prawdopodobnie sama w sobie nie byłaby odpowiednim unieruchomieniem w przypadku złamania kostki.
. 

Rozpórka tylna jest po lewej stronie. Szyna sugartong (lub strzemię) znajduje się po prawej stronie. Szyna strzemienna na kostkę zapewnia lepsze unieruchomienie, ponieważ chroni przed inwersją-wersją i w pewnym stopniu również przed dość znacznym stopniem zgięcia-wyprostu. Szyna strzemiączkowa może być również połączona z szyną tylną, aby zapewnić maksymalne unieruchomienie i ochronę przed dalszymi urazami kontuzjowanej kostki.
Pacjentom należy powiedzieć, aby powstrzymali się od dźwigania ciężarów (używali kul) i podnosili kontuzjowaną kończynę tak bardzo, jak to możliwe.
Anderson AC. Injury: Staw skokowy (rozdział 35). In: Fleisher GR & Ludwig S (eds). Textbook of Pediatric Emergency Medicine, Third Edition. Baltimore, Williams & Wilkins, 1993, pp. 259-267.
Harris JH, Harris WH, Novelline RA. The Ankle (Rozdział 14). In: The Radiology of Emergency Medicine. Williams & Wilkins, 1993, pp. 966-1009.
Jackson JL, Linakis JG. Ankle and Foot Injuries. In: Barkin RM, et al (eds). Pediatric Emergency Medicine: Concepts and Clinical Practice. St. Louis, Mosby Year Book, 1993, pp. 366-375.
Pigman EC, Klug RK, Sanford S, et al. Evaluation of the Ottawa clinical decision rules for the use of radiography in acute ankle and midfoot injuries in the emergency department: An independent site assessment. Ann Emerg Med 1994;24;41-45.
Reisdorff EJ, Cowling KM. The injured ankle: New twists to a familiar problem. Emerg Med Reports 1995;16;39-48.
Simon RR, Koenigs SJ. The Ankle (Rozdział 30). In: Emergency Orthopedics, The Extremities, Third Edition. Norwalk, Appleton & Lange, 1995, pp. 477-489.
Stiell IG, McDowell I, Nair RC, et al. Use of radiography in acute ankle injuries: Physician’s attitudes and practice. Can Med Assoc J 1992;147:1671-1678.
Stiell IG, McKnight RD, Greenberg GH. Decision rules for use of radiography in acute ankle injuries: Refinement and prospective evaluation. JAMA 1993;269:1127-1132.
Swischuk LE. The Extremities (Rozdział 4). In: Emergency Imaging of the Acutely Ill or Injured Child, Third Edition. Baltimore, Wiliiams & Wilkins, 1994, s. 528-548.
About Loren Yamamoto
Prof Loren Yamamoto MD MPH MBA. Profesor pediatrii na Uniwersytecie Hawajskim i praktykujący pediatryczny lekarz ratunkowy w Honolulu. | Kontakt | Zobacz posty Loren’a w DFTB
Zobacz wszystkie posty Loren’a Yamamoto
.
