Wprowadzenie
Zapalenie wyrostka robaczkowego odnosi się do zapalenia wyrostka robaczkowego i jest częstą ostrą prezentacją chirurgiczną
Najczęściej dotyka osoby w ich drugiej lub trzeciej dekadzie i istnieje ogólne ryzyko życiowe 7-8%. Jest to jedna z najczęstszych przyczyn bólu brzucha u młodzieży i dzieci, z około 50 000 appendektomii wykonywanych rocznie w Wielkiej Brytanii zarówno u dzieci, jak i u dorosłych
W tym artykule przyjrzymy się cechom klinicznym, badaniom i postępowaniu w ostrym zapaleniu wyrostka robaczkowego.
Patofizjologia
Jest ono zwykle spowodowane bezpośrednią niedrożnością światła wyrostka, zwykle wtórną do kamienia kałowego (ryc. 1) lub przerostu limfoidalnego, uderzonego stolca lub, rzadko, guza wyrostka robaczkowego lub jelita ślepego.
Po niedrożności bakterie komensalne w wyrostku mogą się namnażać, powodując ostre zapalenie. Zmniejszony drenaż żylny i miejscowe zapalenie może spowodować wzrost ciśnienia w wyrostku robaczkowym, co z kolei może spowodować niedokrwienie.
Jeżeli nie jest leczone, niedokrwienie w ścianie wyrostka robaczkowego może spowodować martwicę, co z kolei może spowodować perforację wyrostka robaczkowego.
Faktory ryzyka
- Historia rodzinna
- Badania bliźniacze sugerują, że genetyka odpowiada za 30% ryzyka*
- Etniczność
- Częstsze występowanie u osób rasy kaukaskiej, jednak mniejszości etniczne są bardziej narażone na ryzyko perforacji, jeśli zachorują na zapalenie wyrostka robaczkowego
- Środowiskowe
- Sezonowe występowanie w okresie letnim
*Nie zidentyfikowano konkretnego genu, ale ryzyko jest około trzy razy większe u członków rodzin z pozytywnym wywiadem
Cechy kliniczne
Głównym objawem zapalenia wyrostka robaczkowego jest ból brzucha. Początkowo jest to ból okołoodbytniczy, klasycznie tępy i słabo zlokalizowany (z zapalenia otrzewnej trzewnej), ale później wędruje do prawego dołu biodrowego, gdzie jest dobrze zlokalizowany i ostry (z zapalenia otrzewnej ciemieniowej).
Inne objawy mogą obejmować wymioty (zwykle po bólu, a nie przed nim), brak łaknienia, nudności, biegunka lub zaparcia.
Na badanie, może być tkliwość odbicia i ból perkusji nad punktem McBurney’a (ryc. 2), jak również guarding (zwłaszcza jeśli wyrostek robaczkowy jest perforowany). W ciężkich przypadkach chorzy mogą wykazywać cechy sepsy, mieć tachykardię i hipotensję, zwłaszcza w przypadkach nieleczonych. Ropień wyrostka robaczkowego może również objawiać się masą RIF.
Szczególne objawy, które mogą być stwierdzone podczas badania obejmują*:
- Objaw Rovsinga: ból dołu RIF przy palpacji LIF
- Objaw Psoas: ból RIF przy wyproście prawego biodra
- Szczególnie sugeruje zapalny wyrostek przylegający do mięśnia psoas major w pozycji retrocaecal
*Samodzielnie mogą mieć słabą wartość predykcyjną, w połączeniu mogą być bardzo czułe w diagnostyce schorzeń
Ostre zapalenie wyrostka robaczkowego u dzieci
Podczas gdy niektóre przypadki mogą przebiegać klasycznie, duża część ostrego zapalenia wyrostka robaczkowego u dzieci będzie przebiegać w sposób nietypowy. Takie prezentacje mogą obejmować biegunkę, objawy ze strony układu moczowego, a nawet ból po lewej stronie.
Podczas badania dziecka z podejrzeniem zapalenia wyrostka robaczkowego, oprócz zbadania układu pokarmowego, istotne jest również zbadanie układu sercowo-oddechowego i moczowego. W takich przypadkach należy zawsze pamiętać o badaniu narządów płciowych u wszystkich chłopców, aby wykluczyć skręcenie jądra lub zapalenie najądrza.
Pamiętajmy, że u dziecka poniżej 6 roku życia, u którego objawy utrzymują się od ponad 48 godzin, istnieje znacznie większe prawdopodobieństwo perforacji wyrostka robaczkowego, dlatego okres aktywnej obserwacji jest często rozważny.
Diagnostyka różnicowa
Istnieje szerokie spektrum potencjalnych rozpoznań różnicowych dla podejrzanych przypadków zapalenia wyrostka robaczkowego:
- Ginekologiczne: pęknięcie torbieli jajnika, ciąża pozamaciczna, choroba zapalna miednicy
- Nerkowe: kamica moczowodowa, zakażenie dróg moczowych, odmiedniczkowe zapalenie nerek
- Żołądkowo-jelitowe: choroba zapalna jelit, uchyłek Meckela lub choroba uchyłkowa*
- Urologiczne: skręcenie jądra, zapalenie najądrza i osierdzia
*Jeśli podczas appendektomii stwierdza się prawidłowy wyrostek robaczkowy, należy również sprawdzić, czy nie ma zapalnego uchyłka Meckela
Szczególnie u dzieci należy rozważyć takie czynniki różnicujące, jak ostre zapalenie gruczołów krezkowych, zapalenie żołądka i jelit, zaparcia, wgłobienie lub zakażenie dróg moczowych.
Badania
Badania laboratoryjne
Urinalysis należy wykonać u wszystkich pacjentów z podejrzeniem zapalenia wyrostka robaczkowego, aby pomóc wykluczyć jakąkolwiek przyczynę nerkową lub urologiczną*. W przypadku każdej kobiety w wieku rozrodczym konieczne jest również wykonanie testu ciążowego.
Należy zlecić wykonanie rutynowych badań krwi, w tym przede wszystkim morfologii i CRP, w celu oceny podwyższonych markerów stanu zapalnego, a także podstawowych badań krwi wymaganych do ewentualnej oceny przedoperacyjnej. Można również wykonać oznaczenie stężenia β-hCG w surowicy, jeśli ciąża pozamaciczna nadal nie została wykluczona.
*Leukocyty mogą być obecne w moczu w niewielkich ilościach u osób z zapaleniem wyrostka robaczkowego, zwłaszcza jeśli wyrostek leży na pęcherzu moczowym
Obrazowanie
Obrazowanie nie jest niezbędne do rozpoznania zapalenia wyrostka robaczkowego, ponieważ przypadki mogą być rozpoznaniem klinicznym. Rzeczywiście, w niektórych przypadkach (zwłaszcza pediatrii), seryjne badania mogą być jedyną metodą zatrudnionych do make the diagnosis.
Ultrasound skanowania lub obrazowania CT (Ryc. 3) są często wymagane, jeśli cechy kliniczne są niejednoznaczne, a rozpoznanie alternatywne jest niejednoznaczne:
- Ultrasonografia – dobre badanie pierwszego rzutu (szczególnie przy podejściu przezpochwowym), jeśli różnicowanie obejmuje patologię ginekologiczną
- Użyteczne u dzieci, ponieważ może zminimalizować ekspozycję na promieniowanie
- Tomografia komputerowa – dobra czułość i swoistość, zdolna do różnicowania wielu przyczyn, w tym żołądkowo-jelitowych i urologicznych
Skale stratyfikacji ryzyka
Szczegóły stratyfikacji ryzyka zostały opracowane w celu ułatwienia rozpoznania zapalenia wyrostka robaczkowego, w oparciu o dowody kliniczne i radiologiczne.
W badaniu RIFT porównano wiele modeli przewidywania ryzyka, wykazując, że najlepszymi predyktorami ostrego zapalenia wyrostka robaczkowego były:
- Mężczyźni – Appendicitis Inflammatory Response Score
- Kobiety – Adult Appendicitis Score
- Dzieci -. Shera score
Kalkulator oceny ryzyka wykorzystujący te parametry można znaleźć tutaj i może on być używany do wspomagania podejmowania decyzji klinicznych
Zarządzanie
Obecnie ostatecznym leczeniem zapalenia wyrostka robaczkowego jest laparoskopowa appendektomia (Ryc. 4).
Wokół stosowania zachowawczej antybiotykoterapii w niepowikłanym zapaleniu wyrostka robaczkowego toczy się pewna debata; analiza Cochrane wykazała, że appendektomia powinna pozostać standardem leczenia ostrego zapalenia wyrostka robaczkowego. W istocie pierwotna antybiotykoterapia prostego zapalenia wyrostka robaczkowego może być skuteczna, ale odsetek niepowodzeń wynosi 25-30% w ciągu jednego roku.
W przypadku masywnego wyrostka robaczkowego preferowana jest antybiotykoterapia, a appendektomia interwencyjna wykonywana jest około 6-8 tygodni później
Interwencja chirurgiczna
Apendektomia laparaskopowa* (ryc. 4) nadal pozostaje złotym standardem w leczeniu zapalenia wyrostka robaczkowego ze względu na niską zachorowalność związaną z zabiegiem. U kobiet pozwala również na lepszą wizualizację macicy i jajników w celu oceny ewentualnej patologii ginekologicznej.
Wyrostek robaczkowy powinien być rutynowo wysyłany do badania histopatologicznego w celu poszukiwania złośliwości (stwierdzana w 1%, zwykle carcinoid, adenocarcinoma lub mucinous cystadenoma malignoma). Jak w przypadku każdej procedury laparoskopowej, cała jama brzuszna powinna być zbadana pod kątem innych ewidentnych patologii, w tym sprawdzona pod kątem obecności uchyłka Meckela.
*Podejście otwarte (klasycznie przez nacięcie Lanza) może być stosowane w ciąży i nadal jest stosowane globalnie w niektórych systemach opieki zdrowotnej, jednak wykazano, że podejście laparoskopowe skraca pobyt w szpitalu i pozwala na wcześniejszy powrót do podstawowej aktywności
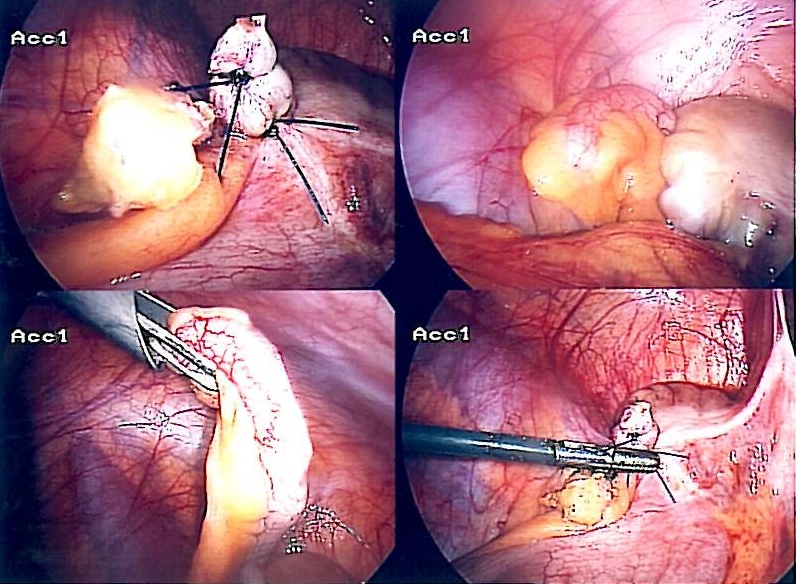 Rycina 4 – Etapy appendektomii laparoskopowej
Rycina 4 – Etapy appendektomii laparoskopowejPowikłania
Śmiertelność związana z zapaleniem wyrostka robaczkowego w rozwiniętych systemach opieki zdrowotnej jest niska (0.1% do 0,24%). Do powikłań ostrego zapalenia wyrostka robaczkowego należą:
- Perforacja, jeśli wyrostek nie jest leczony, może dojść do perforacji i zakażenia otrzewnej
- Zwraca się na to szczególną uwagę u dzieci, u których może dojść do opóźnionej prezentacji
- Zakażenie miejsca operacyjnego
- Stopy różnią się w zależności od prostego lub powikłanego zapalenia wyrostka robaczkowego (od 3,3 do 10.3%)
- Masa wyrostka robaczkowego, gdzie jelito grube i cienkie przylega do wyrostka
- Ropień miednicy
- Objawia się jako gorączka z wyczuwalną masą RIF, może być potwierdzona tomografią komputerową; Postępowanie polega zwykle na podawaniu antybiotyków i przezskórnym drenażu ropnia
Kluczowe punkty
- Zapalenie wyrostka robaczkowego odnosi się do zapalenia wyrostka robaczkowego, najczęstszego u osób w drugiej dekadzie życia
- Głównym objawem jest ból brzucha, początkowo tępy, okołopępkowy i słabo zlokalizowany, przed migracją do prawego dołu biodrowego i staje się dobrze zlokalizowany i ostry
- Diagnostyka jest zwykle kliniczna, jednak ultrasonografia lub tomografia komputerowa mogą pomóc w przypadkach klinicznych
- Zarządzanie jest zwykle z laparoskopową appendektomią, jednak niektóre przypadki mogą być leczone zachowawczo antybiotykami
.
