Yamamoto, L. Inzicht in enkelletsels, Don’t Forget the Bubbles, 2013. Beschikbaar op:
https://dontforgetthebubbles.com/understanding-ankle-injuries/
Een 15-jarige man meldt zich bij de Spoedeisende Hulp een dag nadat hij tijdens het voetballen een “verdraaiingsblessure” aan zijn linkerenkel heeft opgelopen. De patiënt beweert een “verzwikte enkel” te hebben opgelopen toen hij naar het doel rende. Hij herinnert zich niet precies in welke richting zijn enkel verzwikte. Hij voelde of hoorde geen “knakken”, “ploffen” of “klikken”. Hoewel hij direct na de blessure enig gewicht op de enkel kon dragen, heeft hij nu veel meer pijn en zwelling aan de anterieure en laterale zijde van de getroffen enkel.
Nachts heeft hij de enkel niet opgetild en ook geen ijs op de geblesseerde enkel gelegd. Hij ontkent andere verwondingen te hebben opgelopen en heeft geen eerdere verwondingen aan zijn linkerenkel opgelopen. Vanochtend is hij niet in staat om op de enkel te lopen als gevolg van toegenomen pijn en zwelling.
Onderzoeksbevindingen
Bij onderzoek is hij nauwelijks in staat om enig gewicht op de getroffen enkel te dragen als gevolg van pijn. Er is een duidelijke zwelling (zonder ecchymose) aan de anterior en laterale zijde van het enkelgewricht. Distaal zijn de tenen roze, met een vlotte capillaire refill en een intact gevoel bij lichte aanraking. Bij palpatie over het voorste deel van het enkelgewricht kan een gevoeligheid worden opgewekt
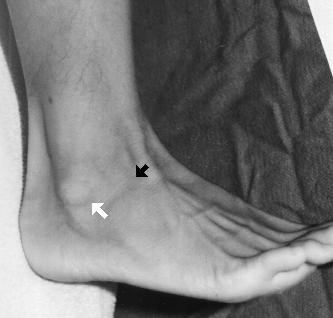

De zwarte pijl wijst naar de regio van de maximale gevoeligheid. Er is geen gevoeligheid langs de inferieure tip van de laterale malleolus of over de benige prominentie van de laterale malleolus. Er is geen gevoeligheid langs het mediale aspect van de enkel of langs de proximale aspecten van zowel de tibiale als de fibulaschacht. De knijptest over de distale tibia-fibula-regio levert geen pijn op. Zowel de voorste schuiflade als de talaire kantelmanoeuvres vallen binnen de normale grenzen in vergelijking met de niet-aangedane enkel.
Vragen
- Heeft deze patiënt een typische verstuiking van de enkel opgelopen?
- Wat is het typische letselmechanisme van de meeste enkelverstuikingen tijdens sportevenementen?
- Welke enkelband is het vaakst verstuikt bij een inversieletsel, en waar op de enkel moet men palperen om te controleren of deze band pijnlijk is?
- Beschrijf de anterieure schuiflade test en waar test deze manoeuvre specifiek op?
- Beschrijf de talaire kanteltest en waar test deze manoeuvre specifiek op?
- Wat is de syndesmosis, en hoe onderzoekt men op mogelijke syndesmotische letsels?
Discussie & leerpunten
Enkelletsels zijn een van de meest voorkomende sportgerelateerde orthopedische letsels die op de Spoedeisende Hulp worden gezien. Dit soort letsels wordt het vaakst opgelopen bij patiënten tussen de 15 – 35 jaar. Het merendeel van de verstuikingen van de enkel (tot 85%) is het gevolg van inversieverwondingen, terwijl slechts 15% het gevolg is van eversieverwondingen. Er zijn 3 laterale enkelbanden en één breed, waaiervormig mediaal ligament.


Hoewel enkelverstuikingen vaak voorkomen bij oudere adolescenten en jongvolwassenen, komen geïsoleerde enkelverstuikingen weinig voor bij jongere kinderen en bij preadolescenten. De physis (groeischijf) bij deze jongere kinderen is veel zwakker dan de omliggende ligamenten, en is dus gevoeliger voor letsel. Daarom moet bij de pediatrische populatie ook rekening worden gehouden met letsels waarbij de groeischijf betrokken is (Salter-Harris letsels), naast ligamentaire verstuikingen.
Het anterieure talofibulaire ligament (ATFL) is het zwakste van de 3 laterale ligamenten en is het meest gekwetst van de laterale enkelligamenten. (Merk op dat ATFL ook kan staan voor anterior tibiofibulair ligament, maar in dit geval zal ATFL gebruikt worden om te staan voor anterior talofibulair ligament). 65% van de laterale ligamentverstuikingen zijn beperkt tot de ATFL alleen, terwijl 20% gelijktijdige calcaneofibulaire ligament (CFL) scheuren vertonen. De ATFL kan gepalpeerd worden net inferieur en anterieur aan het distale meest aspect van de laterale malleolus.


De witte pijl wijst naar de regio van de ATFL. Omdat de patiënt in dit geval punttendens heeft in een ander gebied dan boven de ATFL, heeft hij dus geen typische enkelverstuiking opgelopen. In vergelijking met deze laterale ligamenten heeft het mediale deltoideus ligament een vrij grote elasticiteit en is het veel beter bestand tegen scheuren. De meeste letsels ontstaan ook wanneer het enkelgewricht in plantairflexie is en niet in dorsaalflexie. Anatomisch is de taluskoepel wigvormig, waarbij het voorste aspect van de talus breder is dan het achterste aspect.
Tijdens dorsiflexie wordt dit bredere, voorste aspect van de talus vastgezet in de mortis (gevormd door de distale tibia en fibula), en is het gewricht zeer stabiel. Bij plantairflexie echter wordt het smallere, posterieure aspect van de talus betrokken in de enkelmortis.


Let op de duidelijke verbreding van de gewrichtsruimte bij plantairflexie links in vergelijking met dorsiflexie rechts. Met dit inzicht in de articulatie van de talus in de mortis is het dus niet verwonderlijk dat de meeste enkelblessures ontstaan terwijl de enkel in plantairflexie is, en niet in dorsaalflexie.
Het laatste deel van het klinisch onderzoek van een geblesseerde enkel betreft de beoordeling van de stabiliteit van het enkelgewricht. De twee manoeuvres die kunnen worden uitgevoerd om de stabiliteit van het enkelgewricht te beoordelen zijn de anterior drawer en talar tilt manoeuvres. Houd er rekening mee dat het vermogen om deze tests uit te voeren en de resultaten onmiddellijk na een letsel te controleren, beperkt kunnen zijn door zwelling, pijn en spierkrampen. Probeer geen van deze tests uit te voeren als er een duidelijke misvorming van de enkel is die wijst op een mogelijke enkelbreuk.
Het ATFL ligament voorkomt normaal de anterior subluxatie van de talus uit de mortis. De talus kan anterieur gesubluxeerd worden wanneer de ATFL gedeeltelijk (tweedegraads verstuiking) of volledig (derdegraads verstuiking) gescheurd is. De anterieure schuiflade manoeuvre beoordeelt de integriteit van het ATFL. Aangezien de ATFL gewoonlijk de eerste band is die bij een typisch inversieletsel geblesseerd raakt, zijn sommige artsen van mening dat als deze voorste schuiflade test negatief is, het dan niet nodig is om de talaire kantelmanoeuvre uit te voeren (aangezien de talaire kantel stress test alleen positief is als zowel de ATFL als de CFL geblesseerd zijn).
Om de voorste schuiflade manoeuvre uit te voeren, kan de patiënt ofwel rugliggend ofwel zittend zijn, met de enkel in neutrale positie. Eén hand van de onderzoeker bekleedt de hiel van de aangedane enkel (en probeert de voet naar voren te trekken), terwijl de andere hand langs het voorste aspect van het onderbeen schrap.
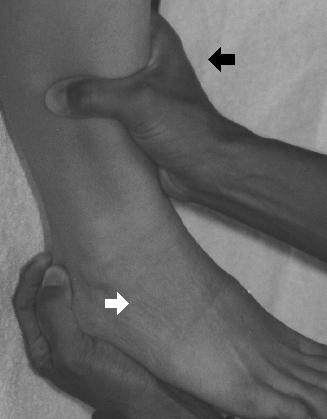

Als de voet van de aangedane enkel meer dan 3-5 mm naar voren kan worden getrokken (of als de aangedane enkel meer naar voren kan worden gesubluxeerd dan de niet-aangedane zijde), vermoedt u een ruptuur van de ATFL. De talaire kanteltest beoordeelt de integriteit van het CFL. Om deze manoeuvre uit te voeren kan de patiënt opnieuw zittend of liggend zijn, met de enkel in neutrale positie. Terwijl één hand van de onderzoeker het onderbeen onbeweeglijk houdt, probeert de andere hand voorzichtig de enkel te kantelen.
.

Een verschil van meer dan 10 graden in de talaire kanteling in vergelijking met de niet-aangedane zijde wijst op een letsel aan het CFL.
Proximaal aan de laterale en mediale enkelbanden zijn de distale tibia en de distale fibula met elkaar verbonden door een reeks taaie vezelachtige structuren die gezamenlijk de tibiofibulaire syndesmosis worden genoemd. De drie afzonderlijke componenten waaruit deze syndesmosis bestaat zijn: a) anterieur tibiofibulair ligament, b) posterieur tibiofibulair ligament, en c) intraossaal membraan.


Merk op dat in dit schema het PTFL staat voor het posterieure talofibulaire ligament (niet het posterieure tibiofibulaire ligament). Het posterieure tibiofibulaire ligament is NIET getekend op deze schematische weergave.
Klinisch kan men controleren op letsels van de tibiofibulaire syndesmosis door de knijptest. Om deze test uit te voeren, neemt de onderzoeker het onderbeen van de patiënt stevig vast (rond het onderste aspect van de kuit), en knijpt zachtjes de tibia en fibula samen.
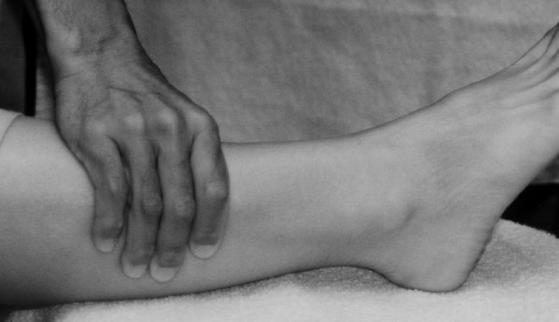

In de veronderstelling dat er geen fracturen van de tibia- of fibulaschachten zijn, moet men, indien deze knijpmanoeuvre pijn in de enkel kan opwekken, een letsel vermoeden aan één of meer van de onderdelen van de tibiofibulaire syndesmosis.
Vragen
- Wat zijn enkele klinische criteria die een radiografisch onderzoek van een geblesseerde enkel zouden rechtvaardigen?
- Wat zijn de 3 standaard radiografische aanzichten die worden verkregen bij patiënten met enkelletsels?
- Wanneer verschijnen de distale tibiale en distale fibulaire epifyses, en op welke leeftijd vergroeien deze epifyses met de aangrenzende metafyses?
Discussie & leerpunten
Geschat wordt dat er jaarlijks meer dan 500 miljoen dollar wordt uitgegeven aan radiografieën van de enkel. De meerderheid (tot 85%) van deze radiografieën is echter negatief.
In 1992 werd in een Canadees onderzoek de aanpassing van de Ottawa-enkelregels voorgesteld, die gebruikt zouden kunnen worden voor het bestellen van enkelradiografieën op basis van geselecteerde klinische criteria. Het is belangrijk te onthouden dat deze studie patiënten jonger dan 18 jaar uitsloot. Aangezien de Ottawa-studie geen groeischijfletsels omvatte, moet men zich niet strikt aan deze regels houden wanneer men beslist om al dan niet een radiografie te maken bij een pediatrische patiënt.
Gebaseerd op deze Ottawa-enkelregels, zouden klinische indicaties die een radiografische evaluatie rechtvaardigen, een van de volgende criteria omvatten:
- Onvermogen om gewicht te dragen, zowel onmiddellijk na het letsel als op de spoedafdeling.
- Stijve gevoeligheid aan de achterrand, de punt of de distale 6 cm van de laterale malleolus.
- Stijve gevoeligheid aan de achterrand, de punt of de distale 6 cm van de mediale malleolus.
- Stijve gevoeligheid aan de basis van het 5e metatarsale middenvoetsbeentje.
Een volledig, standaard radiografisch onderzoek van de enkel dient 3 aanzichten te omvatten (AP, lateraal, en een mortisaanzicht).
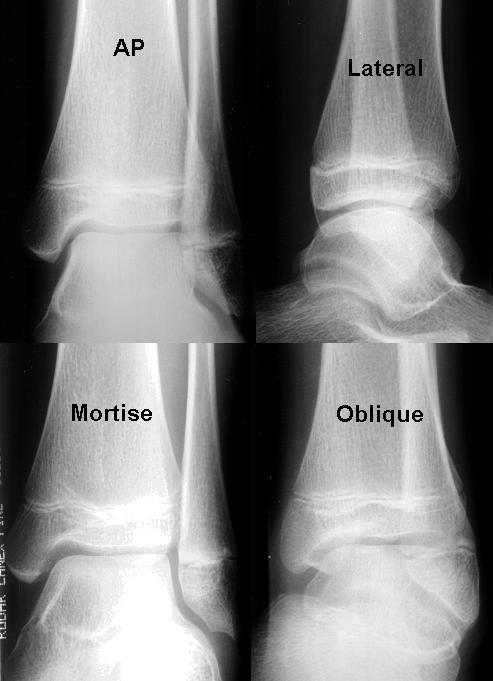

AP-aanzicht
Er zijn verschillende bevindingen die kunnen worden waargenomen op het AP-aanzicht. Het uiteinde van de laterale malleolus steekt normaal gesproken meer distaal uit dan het uiteinde van de mediale malleolus. De syndesmosis van het enkelgewricht veroorzaakt normaliter een overlap van het mediale aspect van de distale fibula en het laterale aspect van de distale tibia op dit bovenaanzicht. Subtiele fracturen waarbij hetzij het laterale aspect van de distale tibia, hetzij het mediale aspect van de distale fibula (d.w.z. tussen tibia en fibula) betrokken is, kunnen daarom alleen al op dit AP-aanzicht moeilijk zichtbaar zijn vanwege de overlapping.
Het is een veel voorkomende valkuil om een Salter Harris Type III fractuur van de distale laterale tibia te missen omdat deze wordt verduisterd door de overlappende fibula.
Lateraal aanzicht
Op een echt lateraal aanzicht moeten de malleoli over elkaar heen liggen. Het laterale aanzicht geeft een beter zicht op het posterieure aspect van de distale tibia en fibula, de talus, calcaneus en de basis van het 5e metatarsale.
Mortisaanzicht
Om een beter zicht op de enkelmortis te krijgen, moet het been van de patiënt net voldoende naar binnen worden gedraaid zodat de laterale malleolus (die normaal posterieur is aan de mediale malleolus), op hetzelfde horizontale vlak ligt als de mediale malleolus, en een lijn getrokken door beide malleoli evenwijdig zou zijn aan het tafelblad. Gewoonlijk is hiervoor slechts ongeveer 10-20 graden interne rotatie nodig. Met andere woorden, bij het bekijken van het mortisaanzicht moeten de tibia en fibula worden bekeken zonder superpositie op elkaar.
Dit mortisaanzicht vertegenwoordigt een echte AP projectie van de enkelmortis en geeft ook een goede visualisatie van de taluskoepel (om osteochondrale taluskoepelfracturen uit te sluiten). De vrije gewrichtsruimte moet allemaal gelijkmatig 3-4 mm meten. Een verschil van meer dan 2 mm (d.w.z. de breedte van de gewrichtsruimte varieert met meer dan 2 mm. Bijvoorbeeld, de gewrichtsruimte meet 2 mm aan de laterale zijde van het gewricht en 5 mm aan de mediale zijde van het gewricht.) is suggestief voor mortisinstabiliteit.
Als alle bovenstaande 3 aanzichten normaal lijken bij een patiënt met een hoge klinische verdenking op een fractuur, moet men vervolgens interne en externe schuine aanzichten van de enkel verkrijgen om aanvullende aanzichten van de distale tibia en distale fibula te verkrijgen. Om dergelijke aanzichten te verkrijgen, wordt het been van de patiënt 45 graden inwendig gedraaid en vervolgens 45 graden uitwendig.
De epifysen van de distale tibia en fibula verschijnen beide tegen de leeftijd van 2 jaar. De fysis van de distale tibia versmelt met de aangrenzende metafyse op de leeftijd van 18 jaar. De fysis van de distale fibula vergroeit met de aangrenzende metafyse op de leeftijd van 20 jaar. Daarom moeten groeischijfletsels nog steeds als een mogelijkheid worden beschouwd bij elke patiënt tot 20 jaar.
Als men niet zeker weet of een radiolucente lijn waarbij de distale tibia of fibula betrokken is, een fysis of een eigenlijke fractuur voorstelt, overweeg dan het verkrijgen van een vergelijkend beeld van de niet-aangedane enkel. Er is een röntgenfoto van de enkel van de patiënt gemaakt.
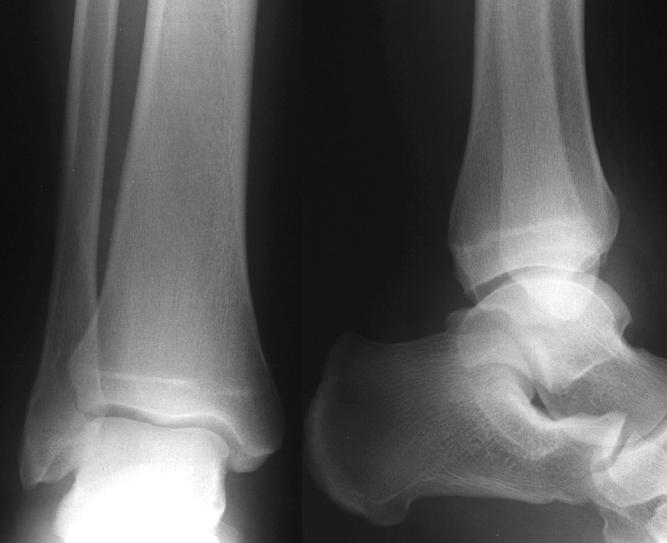

Hoe zou u deze 2 aanzichten interpreteren? Op grond van de bevindingen bij het lichamelijk onderzoek zijn ook een schuine en een pengatopname gemaakt.
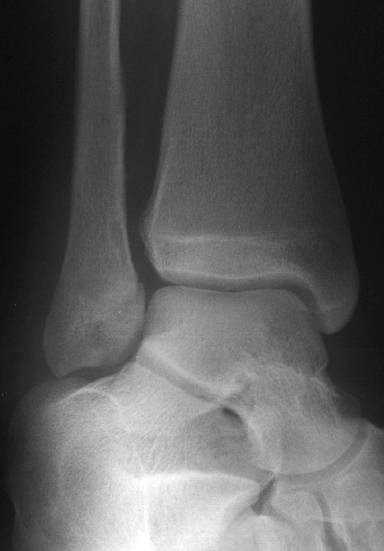

Wat laat deze pengatopname zien dat op de 2 eerdere opnames misschien niet zo duidelijk te zien was?
Er is een matige zwelling van de weke delen boven de laterale malleolus. De AP en laterale aanzichten laten geen duidelijke breuken zien. Er is echter een subtiele verbreding van het mediale aspect van de distale fibulaire groeiplaat (physis) op het mortisaanzicht.
Vergelijkende aanzichten en/of stressaanzichten zouden bevestigen dat dit een fractuur is versus een normale groeiplaatsluiting.
Vragen
- Heeft deze patiënt onmiddellijk orthopedisch ingrijpen nodig of kan hij van de Spoedeisende Hulp naar huis worden gestuurd met een poliklinische verwijzing voor orthopedie?
- Als u deze patiënt naar huis zou sturen, welk type verband of spalk zou u dan aanbrengen?
Discussie & leerpunten
Deze patiënt heeft een niet-geplaatste Salter-Harris type I fractuur van het distale fibula (laterale malleolus) opgelopen. Klinische en/of radiografische criteria die onmiddellijke orthopedische interventie zouden rechtvaardigen zijn onder meer:
- Een open fractuur.
- Elk type letsel met neurovasculaire compromis.
- Elke instabiele fractuur (die moeilijk adequaat te immobiliseren is in een spalk).
- Een enkeldislocatie (die meestal een hoog risico op neurovasculaire compromis inhoudt).
Omdat deze patiënt geen open fractuur, dislocatie of aanwijzingen voor neurovasculaire compromis heeft, vereist zijn stabiele fractuur geen onmiddellijke orthopedische ingreep. Daarom kan deze patiënt worden geïmmobiliseerd in een geschikte spalk en naar huis worden gestuurd met een orthopedische verwijzing voor definitief gips. Een posterieure enkelspalk zou op zichzelf waarschijnlijk geen adequate immobilisatie zijn voor een enkelfractuur.
. 

De posterieure spalk zit links. De sugartong (of stijgbeugel) spalk is aan de rechterkant. Een stijgbeugelspalk zou een betere immobilisatie bieden, aangezien hij beschermt tegen inversie-eversie en tot op zekere hoogte ook tegen een behoorlijke mate van flexie-extensie. De stijgbeugelspalk kan ook worden gecombineerd met de achterspalk voor maximale immobilisatie en bescherming tegen verder trauma aan de geblesseerde enkel.
Patiënten moet worden verteld dat zij geen gewicht mogen dragen (krukken gebruiken) en dat zij de geblesseerde extremiteit zoveel mogelijk moeten verhogen.
Anderson AC. Letsel: Enkel (Hoofdstuk 35). In: Fleisher GR & Ludwig S (eds). Textbook of Pediatric Emergency Medicine, Derde editie. Baltimore, Williams & Wilkins, 1993, pp. 259-267.
Harris JH, Harris WH, Novelline RA. De enkel (Hoofdstuk 14). In: The Radiology of Emergency Medicine. Williams & Wilkins, 1993, pp. 966-1009.
Jackson JL, Linakis JG. Ankle and Foot Injuries. In: Barkin RM, et al (eds). Pediatric Emergency Medicine: Concepts and Clinical Practice. St. Louis, Mosby Year Book, 1993, pp. 366-375.
Pigman EC, Klug RK, Sanford S, et al. Evaluation of the Ottawa clinical decision rules for the use of radiography in acute ankle and midfoot injuries in the emergency department: An independent site assessment. Ann Emerg Med 1994;24;41-45.
Reisdorff EJ, Cowling KM. The injured ankle: New twists to a familiar problem. Emerg Med Reports 1995;16;39-48.
Simon RR, Koenigs SJ. De enkel (Hoofdstuk 30). In: Emergency Orthopedics, The Extremities, Third Edition. Norwalk, Appleton & Lange, 1995, pp. 477-489.
Stiell IG, McDowell I, Nair RC, et al. Use of radiography in acute ankle injuries: Physician’s attitudes and practice. Can Med Assoc J 1992;147:1671-1678.
Stiell IG, McKnight RD, Greenberg GH. Decision rules for use of radiography in acute ankle injuries: Verfijning en prospectieve evaluatie. JAMA 1993;269:1127-1132.
Swischuk LE. De Extremiteiten (Hoofdstuk 4). In: Emergency Imaging of the Acutely Ill or Injured Child, Third Edition. Baltimore, Wiliiams & Wilkins, 1994, pp. 528-548.
Over Loren Yamamoto
Prof Loren Yamamoto MD MPH MBA. Hoogleraar kindergeneeskunde aan de Universiteit van Hawaï en praktiserend kinderarts in de spoedeisende hulp in Honolulu. | Contact | Bekijk Loren’s DFTB berichten
Bekijk alle berichten van Loren Yamamoto
