US Pharm. 2013;38(2):43-60.
ABSTRACT: Cea mai frecventă manifestare a ischemiei miocardice este angina pectorală stabilă. Simptomele includ o durere sau o senzație de presiune în piept, care poate iradia spre brațul stâng, umărul sau maxilarul stâng. Simptomele apar la efort și stres emoțional și se ameliorează cu nitroglicerină sublinguală. Obiectivele tratamentului sunt reducerea sau eliminarea simptomelor și prevenirea complicațiilor, cum ar fi infarctul miocardic, insuficiența ventriculară stângă și aritmiile care pun în pericol viața. Tratamentul constă în modificări ale stilului de viață, terapie medicamentoasă și, în unele cazuri, revascularizare.
Anghina pectorală stabilă (SAP) este cea mai frecventămanifestare a ischemiei miocardice. Ischemia miocardică apare atunci când cererea de oxigen a inimii depășește oferta. Există trei factori care determină cererea miocardică de oxigen – frecvența cardiacă, contractilitatea și tensiunea peretelui intramiocardic, acesta din urmă fiind considerat cel mai important.1 Cererea de oxigen crește ca răspuns la o creștere a frecvenței cardiace sau la o creștere a preîncărcării sau postîncărcării ventriculare stângi. Un volum diastolic final mai mare va crește preîncărcarea ventriculară stângă, iar creșterea tensiunii arteriale sistolice și/sau a rigidității arteriale va crește postîncărcarea ventriculară stângă și, prin urmare, cererea de oxigen a miocardului. Alimentarea cu sânge a inimii poate fi compromisă prin acumularea de plăci aterosclerotice și/sau prin spasmul arterelor coronare. Adesea, pacienții le vor avea pe amândouă.2
PATOFIZIOLOGIE
Oxigenul este livrat inimii prin vasele de suprafață mai mari (vase epicardice) și arterele și arteriolele intramiocardice, care se ramifică în capilare. Într-o inimă sănătoasă, există puținărezistență la fluxul sanguin în vasele epicardice. Atunci când sunt prezente plăcile aterosclerotice, fluxul sanguin este împiedicat, dar procesul deautoreglare poate compensa într-o anumită măsură. Autoreglarea este dilatarea vaselor miocardice ca răspuns la scăderea aportului de oxigen. Prin autoreglare, fluxul sanguin către inimă se modificărapid ca urmare a unei cereri mai mari. Cei mai importanți mediatoriimplicați în perfuzia miocardică sunt adenozina (un vasodilatator puternic),alte nucleotide, oxidul nitric, prostaglandinele, dioxidul de carbon și ionii de hidrogen.1 Obstrucțiile fluxului sanguin coronarian pot fi fixe, ca în cazul aterosclerozei, sau dinamice, ca în cazul spasmului coronarian.Unii pacienți pot avea ambele caracteristici, iar acest lucru se numește angină mixtă.2
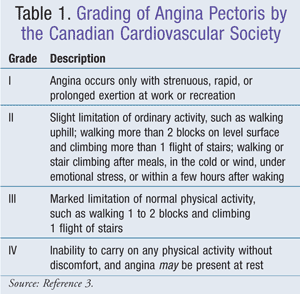
Un strat endotelial unicelular separă mușchiul neted vascular de sânge. Atunci când este intact, acest endoteliu vascularemite vasodilatația și previne formarea trombilor și a plăcilor sclerotice. Endoteliul arterei coronare sintetizează fibronectina, interleukina-1, activatorul de plasminogen tisular, anumiți factori de creștere, prostaciclina, factorul de activare a trombocitelor, endotelina-1 și oxidul nitric (NO). NO este sintetizat din L-arginină de către oxidul nitric sintetază. NOprovoacă apoi relaxarea musculaturii netede arteriale. Pierderea stratului endotelial duce la mai puțin NO și poate apărea din cauza agresiunilor mecanice sau chimice sau din cauza lipoproteinelor cu densitate scăzută (LDL) oxidate. funcția endotelială poate fi îmbunătățită cu inhibitori ai enzimei de conversie a angiotensinei (IECA), statine și exerciții fizice.1 Societatea Cardiovasculară Canadiană a dezvoltat un sistem de clasificare a anginei pectorale care este în general bine acceptat (TABELUL 1).3
PROGNOSTICUL
Două caracteristici care afectează prognosticul sunt numărul de vase obstrucționate și amploarea obstrucției vaselor. Numărul de vase obstrucționate de plăci aterosclerotice este un predictor puternic al mortalității. Rata de supraviețuire la 12 ani pentru pacienții cu boală cu zero, unu, doi și trei vase este de 88%, 74%, 59% și, respectiv, 40%.4 Atunci când vasele sunt obstrucționate în proporție de 80% sau mai mult, riscul de vasospasmare și tromboză este mult crescut. Alți factori care influențează supraviețuirea sunt vârsta, insuficiența cardiacă congestivă comorbidă și/sau diabetul, istoricul de fumat, fracția de ejecție și infarctul miocardic (IM) anterior.1,4
SIMPTOME
Simptomele includ durere sau o senzație de presiune în piept, care poate iradia spre brațul stâng, umăr și maxilar. Durerea poate dura între 30 de secunde și 30 de minute și este de obicei amelioratăcu nitroglicerină sublinguală (SLNTG). Orice modificare a calității, frecvenței sau duratei durerii sau a factorilor precipitanți sugerează o angină pectorală instabilă, care necesită asistență medicală imediată.1
ANGHINĂ PECTORALĂ STABILĂ CRONICĂ
Deși experții nu se pot pune de acord asupra unei definiții a SAP, consensul este că simptomele trebuie să fie prezente timp de cel puțin 2 luni și nu trebuie să varieze în ceea ce privește severitatea, caracterul sau factorii declanșatori. Cea mai frecventă cauză a SAP este boala coronariană obstructivă.2
SAP se caracterizează prin durere toracică ce apare la efort sau stres emoțional. Durerea poate iradia spre maxilar, umăr și braț pe partea stângă. Durerea poate dispărea cu repaus sau poate fi nevoie de SLNTG pentru ameliorarea durerii. Pacienții cu SAP de efort au adesea anemie severă, hipertiroidism sau o altă afecțiune care afectează echilibrul între cererea și oferta de oxigen la nivelul miocardului.2
În mod obișnuit, episoadele ischemice sunt tranzitorii și nu duc la moartea celulelor miocardice. În cazul ischemiei cronice prelungite, poate apărea disfuncția ventriculară stângă și pot apărea aritmii în urma unui episod ischemic.1,2
Factorii de risc nemodificabili includ sexul, vârsta, istoricul familial, factorii de mediu și diabetul comorbid. Factorii de risc modificabili includ fumatul, hipertensiunea, dislipidemia, obezitatea, stilul de viață asedentar, hiperuricemia (guta), stresul și utilizarea de progestative, corticosteroizi și inhibitori de calcineurină.1
TRATAMENT
Obiectivele tratamentului sunt reducerea sau eliminarea simptomelor și prevenirea complicațiilor pe termen lung, cum ar fi infarctul miocardic, insuficiența ventriculară stângă și aritmiile care pun în pericol viața. Modificările stilului de viață, medicamentele și revascularizarea miocardică sunt toate folosite în tratamentul anginei pectorale.2
Fundația Colegiului American de Cardiologie (ACCF) și Asociația Americană a Inimii (AHA) au elaborat ghiduri comune.Ghidurile abordează modificările stilului de viață, controlul tensiunii arteriale, managementul lipidelor și al diabetului și farmacoterapia.5
Modificări ale stilului de viață
Se recomandă cu tărie renunțarea la fumat și evitarea fumatului pasiv. Înlocuirea nicotinei poate fi utilizată pentru a ajuta la renunțarea la fumat. Pacienții cu SAP trebuie, de asemenea, să rămână activi. Dacă indivizii sunt suficient de sănătoși, ACCF și AHA recomandă 30 până la 60 de minute de exerciții fizice de intensitate moderată, cum ar fi mersul în pas vioi, 7 zile pe săptămână (5 zileminimum). Adăugarea antrenamentului de forță este rezonabilă dacă starea de sănătate a pacientului o permite. Prescripția de exerciții fizice poate fi adaptată în funcție de rezultatele unui test de efort. Pentru pacienții cu risc ridicat, cum ar fi cei care au suferit recent un infarct miocardic, o revascularizare sau o insuficiență cardiacă, este indicată o reabilitare cardiacă supravegheată medical.5
Se încurajează puternic controlul greutății. Indicele de masă corporală (IMC) țintă este între 18,5 și 24,9 kg/m2.Dacă este necesară pierderea în greutate, obiectivul inițial este o pierdere treptată de 5%până la 10% din greutatea inițială. Dacă pacientul reușește cu o pierdere de 10%,se poate încerca o pierdere în greutate suplimentară. O circumferință a taliei de <102cm (40 in.) la bărbați și <88 cm (35 in.) la femei este ținta. Trebuie respectată o dietă bogată în fructe proaspete, legume și produse lactate cu conținut scăzut de grăsimi. Consumul de alcool și sodiu ar trebui să fie limitat. Consumul de alcool nu trebuie să depășească 1 băutură pe zi (4 oz. de vin, 12 oz. de bere sau 1 oz. de băuturi spirtoase) pentru femeile care nu sunt însărcinate și 1 sau 2 băuturi pe zi pentru bărbați. Aportul de grăsimi saturate nu trebuie să depășească 7% din totalul caloriilor și nu trebuie să se consume mai mult de 200 mg/zi de colesterol. Acizii grași trans trebuie evitați, dacă este posibil, și se recomandă un minim de 10 g/zi de fibre vâscoase.5
Controlul tensiunii arteriale
În conformitate cu cel de-al șaptelea raport al JointNational Committee on Prevention, Detection, Evaluation, and Treatmentof High Blood Pressure (JNC 7), tensiunea arterială trebuie să fie <140/90 mmHg sau <130/80 mmHg pentru pacienții cu diabet sau boli cronice de rinichi. Pentru pacienții cu boală coronariană și tensiune arterială ridicată, este indicat un tratament medicamentos cu un antagonist beta-adrenergic(beta-blocant ) sau IECA. Pot fi necesare medicamente suplimentarepentru a atinge tensiunea arterială țintă.5
Managementul lipidelor
Colesterolul LDL (LDL-C) trebuie să fie <100 mg/dL. Dacă la valoarea inițială LDL-C este ≥100 mg/dL, trebuie începută terapia medicamentoasă de scădere a lipidelor. La pacienții cu risc ridicat sau cu risc moderat ridicat, recomandarea este o reducere de 30% până la 40% față de valoarea inițială. Dacă la valoarea inițială LDL-C este între 70 și 100 mg/dL, o reducere la <70 mg/dL este rezonabilă.5
Dacă trigliceridele (TG) sunt între 200 și 499 mg/dL, ținta de lipoproteine fără densitate înaltă (colesterol total minicolesterolul lipoproteinelor cu densitate înaltă ) este <130 mg/dL. Cu TGîntre 200 și 499 mg/dL, scăderea non-HDL-C la <100 mg/dL este rezonabilă. Dacă este necesară scăderea TG după ce se inițiază terapia de scădere a LDL-C, terapia cu niacină sau fibrat este o opțiune terapeutică. La pacienții internați cu TG ≥500 mg/dl, tratamentul cu niacină sau fibrat trebuie cel mai bine început înainte de terapia de scădere a LDL-C.5
Managementul diabetului
Pacienții cu diabet zaharat trebuie tratați cu o țintă de hemoglobină A1c(A1C) de 7% sau mai puțin. În funcție de vârsta pacientului, istoricul dehipoglicemie, prezența complicațiilor vasculare și/sau a comorbidităților,o A1C între 7%și 9% este rezonabilă. Modificarea factorilor de risc (de exemplu, activitate fizică, controlul greutății, controlul tensiunii arteriale, managementul lipidelor)trebuie inițiată și menținută în mod agresiv. Rosiglitazona nu trebuie inițiată la pacienții diabetici cu SAP.5
Terapie farmacologică
Anticoagulante/Antiplachetare: Cu excepția cazului în care nu este contraindicat, 75 până la 162 mg de aspirină zilnic trebuie inițiată șicontinuată pe termen nelimitat. Dacă aspirina este contraindicată sau nu este tolerată,se poate utiliza clopidogrel. Dipiridamolul nu este recomandat pentru utilizare la pacienții cu SAP. Nu există în prezent nici o dovadă care să demonstreze un beneficiu suplimentar cu terapia anticoagulantă, iar utilizarea anticoagulantelor nu este recomandată.5
Blocante ale sistemului renină-Angiotensină-Aldosteron: Pacienții cu hipertensiune arterială, diabet, boală renală cronică sau cu o fracție de ejecție stângă ≤40% trebuie să înceapă un IECA, cu excepția cazului în care este contraindicat.IECA blochează conversia angiotensinei I în angiotensină II (avasoconstrictor). Inhibarea vasoconstricției scade atât preîncărcarea cât și postîncărcarea ventriculului stâng.2 IECA pot fi utilizați și la pacienții cu risc mai scăzut. Blocanții receptorilor de angiotensină (BRA) pot fi utilizați la pacienții care nu tolerează IECA. Terapia combinată cu un IECAși un BRA este o opțiune la pacienții cu insuficiență cardiacă datorată disfuncției sistolice ventriculare stângi (o reducere a contractilității ventriculare stângi).5
Beta-blocante: Cu excepția cazului în care nu sunt contraindicate, BB-urile trebuie începute la toți pacienții care au avut un infarct miocardic sau un sindrom coronarian acut.5 BB-urile reduc cererea de oxigen prin scăderea frecvenței cardiace, a tensiunii arteriale, a contractilității miocardice și a postîncărcării ventriculare stângi.1,2 Acești agenți îmbunătățesc, de asemenea, toleranța la efort la cei cu angină de efort. BB-urile reduc episoadele ischemice silențioase și ischemia matinală și îmbunătățesc mortalitatea postinfarct miocardic mai eficient decât nitrații și blocantele canalelor de calciu (BCC).1 La pacienții cu funcție ventriculară stângă normală, tratamentul cu BB-uri trebuie continuat timp de 3 ani. La pacienții cu disfuncție ventriculară stângă (fracție de ejecție ≤40%), trebuie inițiat tratamentul cu BB cu carvedilol, metoprolol sau bisoprolol,iar tratamentul pe termen lung cu BB poate fi luat în considerare pentru orice pacient cu afecțiuni coronariene sau alte afecțiuni vasculare.5
Ar trebui utilizate BB beta1-selective, ținând cont de faptul că la doze mari acestea își pierd selectivitatea. Acestea includemetoprolol, atenolol, bisoprolol și nebivolol.6 BB de a treia generație oferă o protecție suplimentară. Carvedilolul determină vasodilatație periferică prin blocarea receptorilor alfa1-adrenergici și este o opțiune bună pentru pacienții cu insuficiență cardiacă congestivă. Nebivololul are o selectivitate mai mare pentru receptorul beta1 decât bisoprololul, metoprololul și carvedilolul. Nebivololul induce, de asemenea, vasodilatație periferică prin stimularea eliberării de NO. Mecanismul prin care se întâmplă acest lucru este probabil prin stimularea receptorului beta3. S-a demonstrat că această combinație de blocare a receptorilor beta1 și de stimulare a beta3 crește sensibilitatea la insulină, în timp ce alte BB afectează sensibilitatea la insulină.6 Nebivololul este indicat în prezent numai pentru hipertensiune arterială și nu a fost studiat la pacienții cu angină pectorală sau care au avut un IM recent.7
Blocante ale canalelor de calciu: BCC scad cererea de oxigen prin reducerea tensiunii arteriale, a contractilității și a postîncărcării.2 Acest lucru se realizează prin vasodilatarea arteriolelor și a arterelor coronare.1 Candidații buni pentru BCC sunt cei care nu tolerează BB și cei cu angină variantă sau boală vasculară periferică.1,2 BCC trebuie utilizați cu prudență la pacienții cu insuficiență cardiacă.2 Atunci BCC de tipondihidropiridină diltiazem și verapamil pot fi utilizați ca terapie de primă linie atunci când BB sunt contraindicate. BCC pot fi, de asemenea, adăugate la un regim BB atunci când răspunsul este insuficient.5
Nitratate: Nitrații pot fi folosiți atât pentru atacurile acute, cât și pentru profilaxie.1 Ei reduc cererea de oxigen prin vasodilatație și reducerea preîncărcării ventriculare stângi.2SLNTG asigură o ameliorare simptomatică la aproximativ 75% dintre paciențiîn 3 minute. Dozajul este de 0,3 sau 0,4 mg. Pacientul trebuie să stea așezatcând ia SLNTG. Dacă nu există ameliorare după 5 minute, dozele trebuie repetate până la un maxim de trei comprimate. Dacă după 15 minutepacientul continuă să resimtă durere, acesta trebuie să solicite asistență medicală imediată. SLNTG poate fi, de asemenea, utilizat profilacticatunci când pacientul anticipează simptome la efort. Pacientul trebuie să îl ia cu 5 până la 10 minute înainte de activitate, iar acesta va dura aproximativ 30 până la 40 de minute. Efectele adverse ale SLNTG includ hipotensiune posturală, dureri de cap, înroșire, tahicardie reflexă și ocazional greață. Pacientul trebuie sfătuit să păstreze comprimatele sublinguale în recipientul lor original pentru a păstra potența și să le înlocuiască după 6 până la 12 luni.5
Din moment ce nitroglicerina are un timp de înjumătățire de 1 până la 5 minute, sunt necesare formulări cu eliberare prelungită pentru profilaxie.1 Aceste formulări cu acțiune mai lungă pot crește, de asemenea, toleranța la efort.2Nitrații cu eliberare prelungită sunt buni pentru pacienții a căror angină pectorală estecaracterizată de vasospasm. Aceștia sunt de obicei administrați împreună cu un BB atunci când monoterapia este insuficientă. Ei pot fi, de asemenea, o opțiune în cazul în care pacientul nu poate tolera un BB.1 Deoarece toleranța se dezvoltă odată cu utilizarea prelungită a nitraților, pacienții trebuie să aibă o perioadă fără nitrați de 8 până la 12 ore la fiecare 24 de ore.2
Ranolazină: Ranolazina a fost aprobată în ianuarie 2006 pentru tratamentul anginei cronice. Ghidurile actualerecomandă terapia cu ranolazină în locul unui BB atunci când BB sunt contraindicate sau nu sunt tolerate. Ranolazina poate fi, de asemenea, adăugată la un BB atunci când monoterapia cu BB este insuficientă.5 Ranolazina nu scade tensiunea arterială sau frecvența cardiacă; ea inhibă curentul tardiv de sodiu, reducând astfel acumularea intracelulară de sodiu și calciu.8
Există două faze ale influxului de sodiu în timpul potențialului de acțiune ventricular – o fază mai puternică care durează doar câteva milisecunde și o fază mai slabă care durează sute de milisecunde.Această fază slabă finală se numește curent tardiv de sodiu. Chiar dacă fluxul de sodiu al curentului târziu de sodiu este foarte slab – doar 1% sau 2% din faza timpurie, deoarece durează de 50 până la 100 de ori mai mult – afluxul total de sodiu al celor două faze este aproape egal. Prin reducerea curentului tardiv de sodiu, se reduce aproximativ jumătate din încărcătura totală de sodiu.9
Un aflux mai mare de sodiu are ca rezultat o supraîncărcare intracelulară de calciu din cauza unui aflux crescut de calciu prin schimbul sodiu-calciu. Angina este adesea asociată cu creșteri ale sodiuluiintracelular, rezultând astfel creșteri ale calciului intracelular. Supraîncărcarea cu calciu a celulelor miocardice este asociată cu o creștere a cererii de oxigen și instabilitate electrică.10 În cele din urmă, pot apărea leziuni și moartea celulelor miocardice.1 Prin inhibarea curentului tardiv de sodiu, ranolazina crește aportul de oxigen și reduce cererea de oxigen.2 Ranolazina este, de asemenea, asociată cu mici scăderi ale A1C, deși nu trebuie considerată un tratament pentru diabet.8
Ranolazina trebuie utilizată ca tratament de linia a doua pentru angina pectorală atunci când alte medicamente sunt inadecvate.1Pentru că ranolazina este metabolizată în principal de CYP3A, nu trebuie să fie administrată împreună cu inhibitori puternici ai CYP3A (de ex, ketoconazol, claritromicină,nefazodonă, ritonavir sau nelfinavir) sau inductori (de exemplu, rifampicină, fenobarbital, carbamazepină, fenitoină sau sunătoare). Ranolazinaeste, de asemenea, contraindicată la pacienții cu ciroză hepatică. Poate apărea o prelungire a intervalului QT în timpul tratamentului cu ranolazină. Reacțiile adverse frecventeinclud amețeli, cefalee, greață și constipație.8
CONCLUZII
SAP rezultă dintr-un dezechilibru al cererii și ofertei de oxigen miocardic. SLNTG se utilizează pentru atacurile acute sau pentru profilaxia simptomelor de efort așteptat. Punctele importante de consiliere includutilizarea adecvată a SLNTG (de exemplu, să rămână așezat în timpul și imediat după administrarea acestuia), necesitatea de a-l păstra în recipientul original și necesitatea de a solicita asistență medicală dacă nu se obține o ameliorare simptomatică după trei comprimate în 15 minute.
Farmacistul trebuie să consilieze pacienții cu privire la utilizarea medicamentelor profilactice. Pacienții trebuie avertizați că aceste medicamente nu opresc un atac acut și că trebuie să aibă SLNTG la ei în permanență. Înlocuirea SLNTG la fiecare 6 până la 12 luni este esențială, iar complianța pacienților trebuie monitorizată. Pacienții trebuie să fie educați cu privire la factorii de risc modificabili, inclusiv renunțarea la fumat, o mai mare activitate fizică și importanța tratării hipertensiunii, dislipidemiei și diabetului. De asemenea, farmacistul ar trebui să recomande o vaccinare anuală împotriva gripei tuturor pacienților cu SAP, conform ghidurilor actuale ACCF/AHA.5
1. Talbert RL. Capitolul 23. Boala cardiacă ischemică. În: V: Talbert RL, DiPiro JT, Matzke GR, et al, eds. Farmacoterapie: A Pathophysiologic Approach. Ediția a 8-a. New York, NY: McGraw-Hill; 2011.
2. Kaski J, Arrebola-Moreno A, Dungu J. Strategii de tratament pentru angina cronică stabilă. Expert Opin Pharmacother. 2011;12:2833-2844.
3. Campeau L. Grading of angina pectorală . Circulation. 1976;54:522-523.
4. Emond M, Mock MB, Davis KB, et al. Long-term survivalof medically treated patients in the Coronary Artery Surgery Study(CASS) registry. Circulation. 1994;90:2645-2657.
5. Fihn S, Gardin J, Abrams J, et al. 2012ACCF/AHA/ACP/AATS/PCNA/SCAI/STS guideline for the diagnosis andmanagement of patients with stable ischemic heart disease: a report ofthe American College of Cardiology Foundation/American Heart AssociationTask Force on Practice Guidelines, and the American College ofPhysicians, American Association for Thoracic Surgery, PreventiveCardiovascular Nurses Association, Society for CardiovascularAngiography and Interventions, and Society of Thoracic Surgeons. Circulation. 2012;126:e354-e471.
6. Kamp O, Metra M, Bugatti S, et al. Nebivolol:efecte hemodinamice și semnificația clinică a combinației dintre beta-blocarea și eliberarea de oxid nitric. Drugs. 2010;70:41-56.
7. Bystolic (nebivololol) prospect. St. Louis, MO: Forest Pharmaceuticals, Inc; iunie 2011.
8. Ranexa (ranolazină) prospect. Foster City, CA: Gilead Sciences, Inc; decembrie 2011.
9. Noble D, Noble P. Late sodium current in thepathophysiology of cardiovascular disease: consequences ofsodium-calcium overload. Heart. 2006;92(suppl 4):iv1-iv5.
10. Belardinelli L, Shryock J, Fraser H. Inhibarea curentului de sodiu tardiv ca un potențial principiu cardioprotector: efectele inhibitorului de sodiu tardiv ranolazină. Heart. 2006;92(suppl 4):iv6-iv14.
