6 Ganglionii limfatici ai gâtului
Anatomie
Utilizarea ultrasunetelor a fost validată în examinarea structurilor superficiale ale capului și gâtului ca fiind considerabil mai sensibilă decât evaluarea clinică prin palpare în identificarea și interpretarea celor 200-300 de ganglioni limfatici ai gâtului și a modificărilor țesuturilor moi din această regiune. Având în vedere expunerea optimă a țesuturilor moi cervicale și rezoluția spațială ridicată, ultrasonografia diagnostică este metoda de primă alegere, deoarece ganglionii limfatici care depășesc 3 mm sunt ușor de identificat. Pacientul este de obicei examinat cu gâtul hiperextins (a se vedea capitolele 3 și 4).
Figura 6.1 prezintă aspectul histologic al unui ganglion limfatic cervical tipic. Aspectul ecografic al ganglionilor limfatici cervicali la ultrasunetele de înaltă rezoluție reflectă structura acestora și are unele caracteristici distinctive.
Nodulii limfatici de la nivelul gâtului au o formă ovală sau elipsoidală. În interiorul ganglionului există, în general, o zonă marginală hipoecogenă, care poate fi distinsă de regiunea hilară centrală hiperechoică (sinusurile medulare cu vase de sânge și vase limfatice eferente).
Clasificarea ganglionilor limfatici cervicali
Dimensiunile și proporțiile tridimensionale
Deși dimensiunea unui ganglion limfatic din gât poate fi folosită ca un criteriu de clasificare, acest lucru nu este lipsit de probleme. Datorită configurației fiziologice tipice a ganglionilor limfatici cervicali (ovală/elipsoidală), ganglionul trebuie să fie întotdeauna măsurat în toate cele trei planuri ortogonale: diametrul se măsoară pe o axă lungă și două axe scurte (fig. 6.2a, b).
Pericole și capcane
Există pericolul de a confunda ganglionii limfatici din nivelul II, care se găsesc frecvent la marginea posterioară a glandei submandibulare, cu burta posterioară a mușchiului digastric tăiată oblic sau în secțiune transversală. Structura penată a mușchiului poate imita un hil de ganglion limfatic. Rotirea sondei cu 90° „peste constatare” permite efectuarea rapidă a unei identificări.
Majoritatea lucrărilor de evaluare a ganglionilor limfatici pe baza dimensiunii lor se referă la diametrul pe axa scurtă. Limitele existente ale dimensiunii axei scurte, peste care un ganglion limfatic este suspectat de malignitate, variază în funcție de nivelul ganglionului (nivelurile IB și II: ~8 mm; nivelurile IA, III, IV, V: ~5 mm). După cum arată practica de rutină, aceste limite nu pot fi utilizate fără rezerve. Ganglionii mici cu modificări maligne au adesea măsurători sub valoarea limită și, dimpotrivă, ganglionii limfatici reactivi măriți (de exemplu, în mononucleoza infecțioasă) pot fi considerabil mai mari.
Constelația clinică globală este decisivă pentru evaluare. Nu există în prezent nicio tehnică imagistică care să permită clasificarea certă a micrometastazelor sau a metastazelor mici cu un diametru maxim mai mic de 3 mm.
Hilul ecogen („semnul hilară”) și tiparul de perfuzie
În imaginile în scală de griuri se poate observa o structură ecogenă în formă de con de pin care iese din centrul ganglionului (fig. 6.3, 6.4, 6.5). Este denumită uneori „semnul hilar” sau „semnul hilului” și reprezintă o parte normală a morfologiei ganglionului limfatic. Absența acestei structuri centrale hiperechoice în regiunea hilară poate fi considerată un criteriu pentru malignitate.
Transformarea malignă determină modificări sau pierderea structurii ganglionilor limfatici, cu reducerea sau erodarea complexului hilar central.
„Semnul hilar” este confirmat prin utilizarea ecografiei duplex cu coduri de culoare (CCDS), care arată perfuzia hilară cu coduri de culoare în zona centrală ecogenă. Vasele de sânge care duc spre și dinspre ganglion pot fi observate în hil, corespunzând structurii histologice (Fig. 6.6;  Video 6.1).
Video 6.1).
Planul de perfuzie poate fi utilizat pentru a determina angioarhitectura ganglionului, astfel încât să poată fi identificate orice modificări patologice. Tschammler și colaboratorii au descris modele distincte pentru ganglionii limfatici măriți în CCDS, indicând originea malignă sau nonmalignă. Ganglionii limfatici reactivi măriți prezintă un model vascular care își are originea în hil și se ramifică radial sau ca spițele unei roți (Fig. 6.5, 6.7, 6.8;  Video 6.2).
Video 6.2).
Modificările față de structura normală care pot fi considerate suspecte de malignitate includ vascularizație descentralizată, perfuzie periferică sau un focar avascular (Fig. 6.9). În aspectul caracteristic al unei metastaze, vasele sunt distribuite periferic în jurul capsulei ganglionului (subcapsulare; Fig. 6.10;  Video 6.3).
Video 6.3).
Forma ganglionului limfatic
Raționamentul pentru includerea formei ganglionului limfatic ca un criteriu de malignitate este acela că un ganglion limfatic oval/în formă de copil crește în volum în timpul unui proces inflamator. Forma ovală sau fusiformă este menținută atunci când modificările sunt reactive (figurile 6.3, 6.11, 6.12, 6.13), dar transformarea malignă face ca ganglionul să devină mai rotunjit.
Se utilizează frecvent indicele Solbiati (valoare de cutoff 1,5 sau 2,0), care reprezintă morfologia ganglionului limfatic în termeni de raport dintre raportul dintre axa lungă și axa scurtă (raportul L/S). Un ganglion cu un indice <2,0 este suspectat de a fi malign.
Pericole și capcane
Glionii limfatici din nivelurile IA și IB, regiunile nucală și parotidă, au în mod normal o formă rotunjită. Aveți grijă să nu suspectați prea repede o malignitate atunci când evaluați ganglionii din aceste zone.
Limitele ganglionilor limfatici
Nodulii limfatici cervicali sunt de obicei bine delimitați de țesuturile înconjurătoare și liber mobili la palparea ecografică. Pe lângă demonstrarea straturilor de impedanță, funcția de zoom a sistemului ecografic permite o determinare precisă a mișcării ganglionului în timpul pulsațiilor arteriale din mediul înconjurător (Fig. 6.14, 6.15;  Videoclipurile 6.4, 6.5). Dacă un ganglion limfatic cervical nu este clar definit, trebuie mai întâi să se analizeze dacă condițiile de scanare ar putea fi nefavorabile.
Videoclipurile 6.4, 6.5). Dacă un ganglion limfatic cervical nu este clar definit, trebuie mai întâi să se analizeze dacă condițiile de scanare ar putea fi nefavorabile.
Dacă există semne de infiltrare extinsă, diferențierea între modificări inflamatorii puternice și mărirea neoplazică se poate face, de obicei, pe baza situației clinice.
În timpul proceselor inflamatorii, delimitarea slabă a ganglionului limfatic la ecografie indică un proces care se extinde dincolo de capsulă, cum ar fi un abces sau un flegmon.
În cazul unei transformări maligne (metastaze, limfom), marginile nedefinite sau îngroșările în formă de club sunt considerate indicative de mărire/infiltrare neoplazică a capsulei ganglionare și, prin urmare, cu sensibilitate și specificitate ridicate, ca fiind criterii clare de malignitate (fig. 6.16, 6.17). Mobilitatea ganglionilor în interiorul tecilor lor este redusă sau absentă.
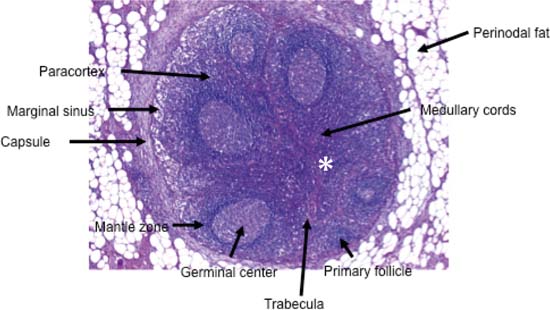
Fig. 6.1. Histologia unui ganglion limfatic cervical tipic. Trabeculele care se extind central de la periferie reprezintă hilul ganglionar și conțin, printre altele, vasele de sânge (asterisc). (Reproducere cu permisiunea amabilă a lui A. Agaimy MD, Institutul de Patologie, Spitalul Universitar din Erlangen, Germania.)
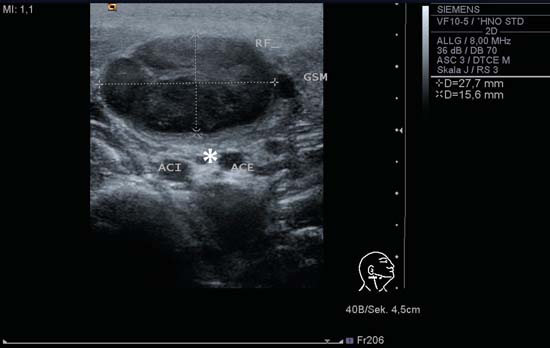
Fig. 6.2a Partea dreaptă a gâtului, transversal, nivelul II. Un ganglion limfatic oval în limfadenita acută colică (RF); ganglionul are un model eco intern delicat cu margini bine definite și măsoară 30 mm × 15 mm în ambele diametre pe axa scurtă. O constatare incidentală clar vizibilă este fasciculul nervos al nervului vag văzut în secțiune transversală între arterele carotide interne (ACI) și externe (ACE) (asterisc). GSM, glanda submandibulară.
Homogenitatea ecotexturii intranodale
Conform învățăturii clasice, cortexul ganglionar (hipoecogen) și hilul (ecogen) prezintă o structură omogenă la ecografie (Fig. 6.18). Prezența unei ecotexturi pronunțat neomogene este un criteriu relevant de malignitate (fig. 6.19, 6.20, 6.21).
Pericole și capcane
Este din ce în ce mai problematic faptul că cele mai recente ecografe cu rezoluție mai mare și afișaje îmbunătățite nu arată aproape niciodată ganglioni limfatici complet omogeni; mai degrabă, ele demonstrează aproape întotdeauna unele elemente texturale neomogene – dar nu chiar maligne.
Dacă structura ganglionului limfatic este alterată ca urmare a unei transformări maligne, se pierde distincția dintre cortex și hil (Fig. 6.22). Ecotextura este neomogenă, cu zone anecoice care indică necroza și o perfuzie redusă a centrului tumorii (Fig. 6.23, 6.24).
Pe de altă parte, o zonă centrală anecoică într-un ganglion limfatic cervical reactiv este tipică pentru formarea unui abces. Lichefierea cu o zonă centrală anecoică este observată în special în infecțiile cu micobacterii și în actinomicoză (vezi mai jos). În schimb, reflexele ecogene sau calcificările sunt observate în mod caracteristic în tuberculoză și în cazul metastazelor carcinomului papilar al tiroidei.
Distribuția ganglionilor limfatici
Nivelul în gât
Dacă există un proces inflamator, ganglionii limfatici din canalele de drenaj ale organelor afectate prezintă modificări reactive. Ganglionii limfatici cervicali enorm de măriți în partea inferioară a gâtului sunt relativ mai puțin afectați de inflamație și, prin urmare, sunt detectabile mai des în prezența unei malignități. Situația clinică generală trebuie, de asemenea, să fie luată în considerare pentru a putea face o evaluare adecvată (fig. 6.25).
Observarea distribuției limfadenopatiei ajută la restrângerea diagnosticului diferențial (fig. 6.26, 6.27). Metastazele ganglionare de la tumorile solide sunt de obicei găsite inițial în grupuri situate în canalele de drenaj limfatic relevante. În special în cazurile cervicale, manifestarea multor tipuri de limfom malign tinde să apară într-un tipar conglomerat.
Perere și capcane
Criteriile ecografice pentru a evalua dacă un ganglion limfatic cervical este sau nu malign sunt:
1. Dimensiunea și proporțiile tridimensionale
2. Detectabilitatea unui hil ganglion limfatic, model de perfuzie
3. Forma ganglionului limfatic
4. Limita ganglionului limfatic
5. Marginea ganglionului limfatic
5. Omogenitatea structurii intranodale
6. Distribuția ganglionilor limfatici
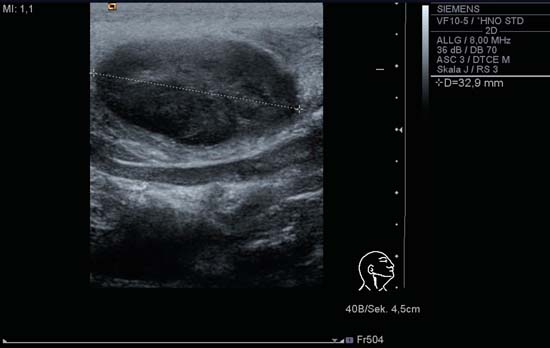
Fig. 6.2b Partea dreaptă a gâtului, longitudinal, nivelul II. Ganglionul limfatic oval întâlnit în limfadenita acută colică măsoară 32 mm pe axa sa lungă.
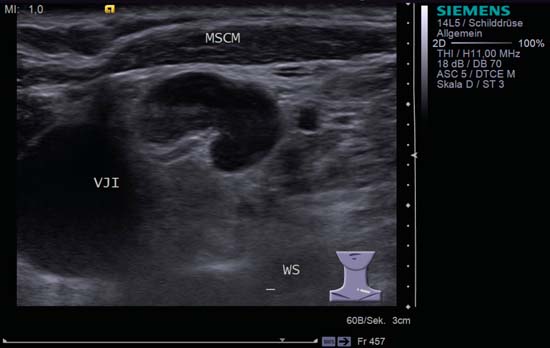
Fig. 6.3 Partea stângă a gâtului, transversal, nivelul V. Acest ganglion limfatic prezintă un model caracteristic de inflamație (formă de rinichi, semn hilar, textură omogenă). MSCM, mușchiul stemocleidomastoidian, VJI, vena jugulară internă, WS, coloana vertebrală.
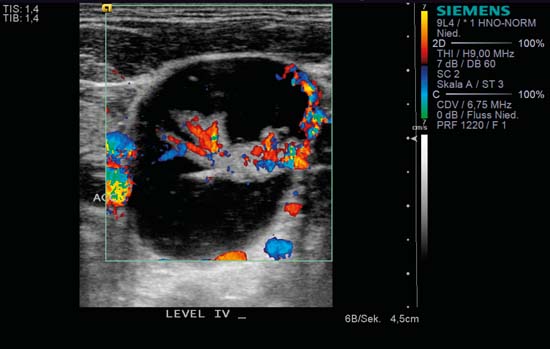
Fig. 6.4 Partea stângă a gâtului, transversal, CCDS. Un ganglion limfatic rotund, clar definit, lateral față de artera carotidă comună (ACC), cu un „semn hilar” clasic și perfuzie hilară observată la CCDS. Vasele hilare aferente și eferente pot fi, de asemenea, identificate la marginea dreaptă a nodulului. În acest caz, mărirea masivă a nodulului cu menținerea structurilor vasculare și hilare normale s-a datorat unui limfom non-Hodgkin. O masă chistică în zona inferioară a gâtului poate fi, de asemenea, găsită cu metastaze ale carcinoamelor papilare tiroidiene.
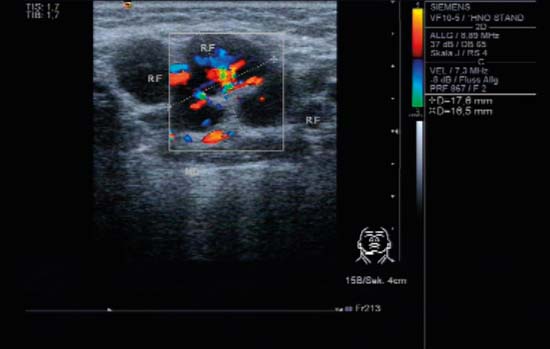
Fig. 6.5 Submandibulară, dreaptă, transversală, CCDS. Un ganglion limfatic oval cu configurația clasică a unui ganglion limfatic inflamator: „semn hilar” clar, perfuzie hilară puternică vizibilă cu subvasile ramificate la periferie.
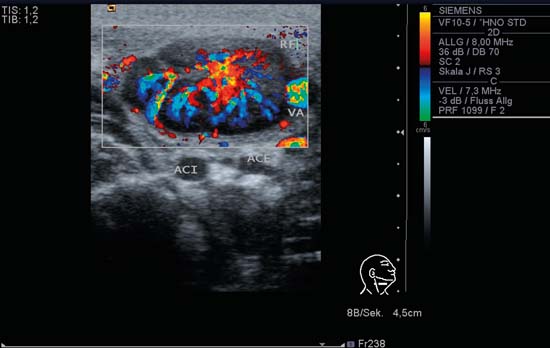
Fig. 6.6 Vedere transversală a părții drepte a gâtului la nivelul II la un copil de 6 ani, CCDS. Un ganglion limfatic oval în limfadenita acută coli (RF). Ganglionul măsoară aproximativ 25 mm (pentru a estima vizual dimensiunea se poate folosi scara din partea dreaptă a imaginii de deasupra pictogramei). Structurile vasculare centrale pot fi observate ramificându-se din partea superioară stângă a „semnului hilar” ecogen. Perfuzia este deosebit de intensă, deoarece acuitatea procesului infecțios și este în concordanță cu stadiul bolii. Artera facială (VA) apare în partea dreaptă a imaginii, artera carotidă internă (ACI) și artera carotidă externă (ACE) se regăsesc la nivelul II sub ganglionul limfatic.
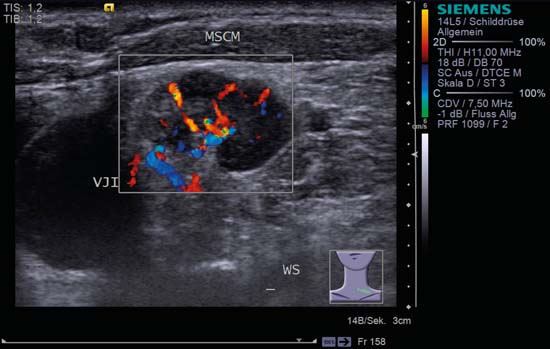
Fig. 6.7 Partea stângă a gâtului, transversal, nivel V, CCDS. Un ganglion limfatic (a se vedea și Fig. 6.3) cu semn hilar puternic și model de perfuzie hilară. VJI, jugulară internă; WS, coloana vertebrală; MSCM, mușchiul sternocleidomastoidian. Diagnostic: Sarcoidoză.
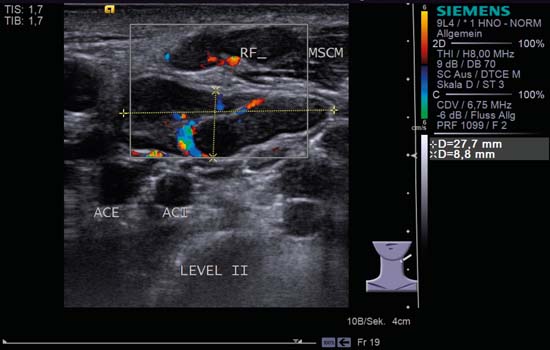
Fig. 6.8 Partea stângă a gâtului, transversal, nivel II, CCDS. Se pot observa doi ganglioni limfatici (marcați cu RF și calibru) la nivelul II: sunt ovali și bine delimitați. Un „semn hilar” puternic, margini clar definite și perfuzie hilară, împreună cu un raport L/S > 2,0, indică o extindere reactivă. ACI, artera carotidă internă; ACE, artera carotidă externă; MSCM, mușchiul sternocleidomastoidian.
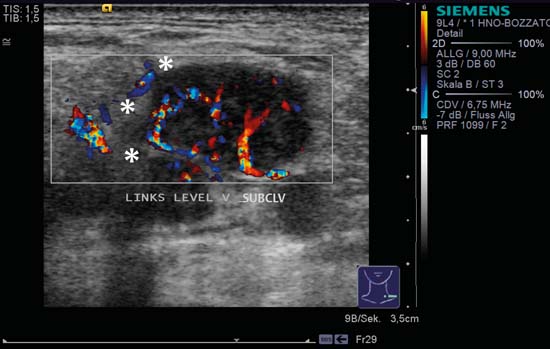
Fig. 6.9 Partea stângă a gâtului, transversal, nivelul V, CCDS. Un ganglion limfatic rotund cu contururi nedefinite (asteriscuri) prezintă părți și căi vasculare neregulate, total diferit de modelul normal de perfuzie hilară centrală. Diagnostic: Metastază ganglionară.
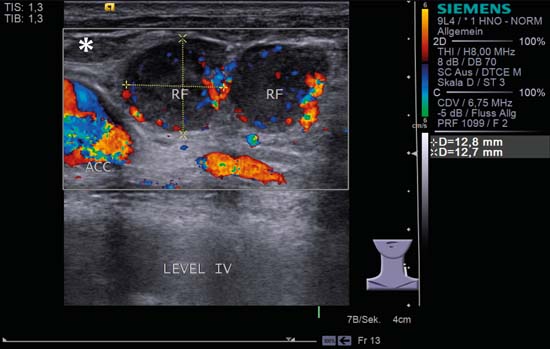
Fig. 6.10 Partea stângă a gâtului, longitudinal, nivel IV, CCDS. Două metastaze rotunde fără „semn hilar” (RF) și cu perfuzie subcapsulară. Pe lângă ecourile interne neomogene, există și o zonă centrală mai hipoecogenă. Cranial, burta mușchiului omohioidian (asterisc) poate fi văzută în secțiune transversală, iar bulbul carotidian este vizibil la marginea stângă a imaginii, plasând clar ganglionii în nivelul IV.
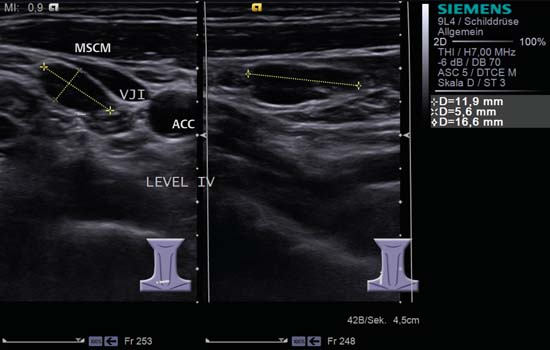
Fig. 6.11 Partea dreaptă a gâtului, nivelul IV, ecran divizat. Întins lateral față de vena jugulară internă (VJI) se află un ganglion limfatic oval mărit, reactiv; acesta are un raport L/S de 2,0, este bine delimitat și prezintă „semnul hilar”. În stânga imaginii, se poate observa un alt ganglion limfatic mai mic, cu aceeași configurație, medial față de venă. ACC, artera carotidă comună; MSCM, mușchiul sternocleidomastoidian. Diagnostic: Limfadenită acută.
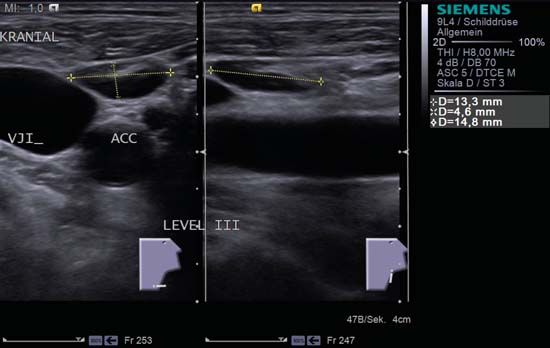
Fig. 6.12 Ecran divizat, partea dreaptă a gâtului, nivelul III. Între vena jugulară internă (VJI) și artera carotidă comună (ACC) se află un ganglion limfatic reactiv oval mărit; are un raport L/S de 2,0, este bine delimitat și prezintă „semnul hilar.”
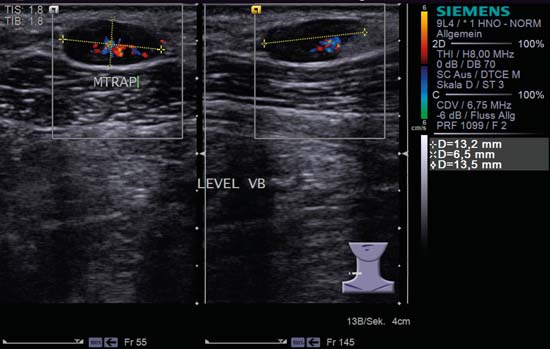
Fig. 6.13 Ecran divizat, partea stângă a gâtului, nivelul V, CCDS. Un ganglion limfatic reactiv oval mărit; acesta are un raport L/S de 2,0, este bine delimitat și prezintă atât „semnul hilar”, cât și perfuzie hilară. MTRAP, mușchiul trapez. Diagnostic: Toxoplasmoză.
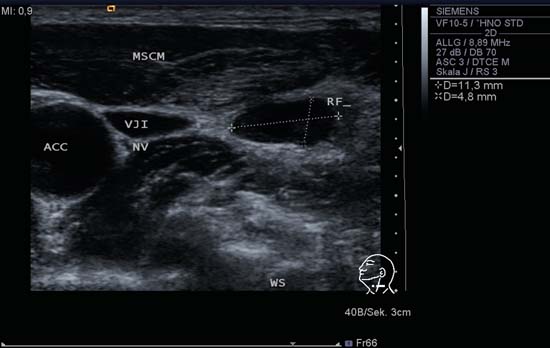
Fig. 6.14 Partea stângă a gâtului, transversal, nivelul IV. Un ganglion limfatic de la nivelul IV care, la prima vedere, pare oval și bine delimitat. La capătul lateral se poate observa o extensie policiclică. Acest lucru ar putea fi considerat semnificativ la un pacient la care se suspectează malignitate, dar pacientul în cauză a avut o infecție acută a tractului respirator. ACC, artera carotidă comună; MSCM, mușchiul stemocleidomastod; NV, nervul vag; RF, ganglion limfatic; VJI, vena jugulară internă; WS, coloana vertebrală.
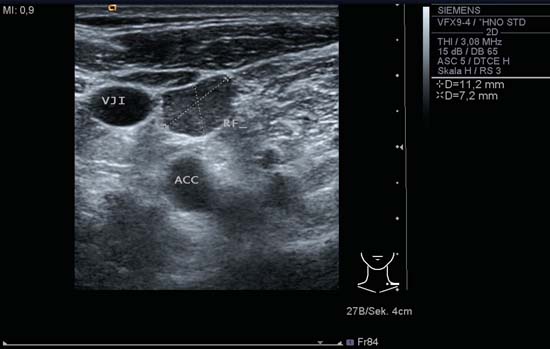
Fig. 6.15 Partea stângă a gâtului, transversal, nivelul IV. O metastază ganglionară (RF) cu o formă neregulată rotunjită și margini clar definite. Ecogenitatea este omogenă. ACC, artera carotidă comună; VJI, vena jugulară internă.
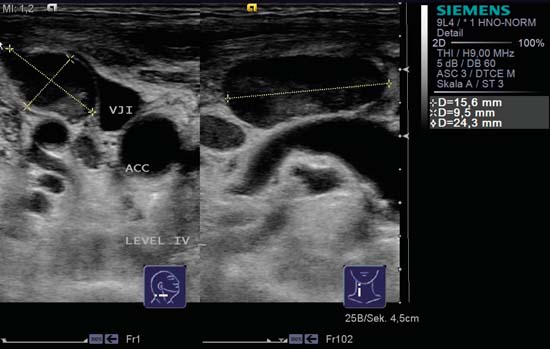
Fig. 6.16 Ecran transversal, partea dreaptă a gâtului, nivel IV. Ganglionul limfatic este policiclic în secțiune transversală și se află direct pe vena jugulară internă (VJI). În dreapta imaginii se află un ganglion limfatic oval, bine delimitat, văzut în secțiune longitudinală, cu un al doilea ganglion limfatic, mai rotunjit, situat cranial. Nu se poate distinge niciun hil nici în secțiunea longitudinală, nici în cea transversală. ACC, artera carotidă comună. Diagnostic: Metastază ganglionară.
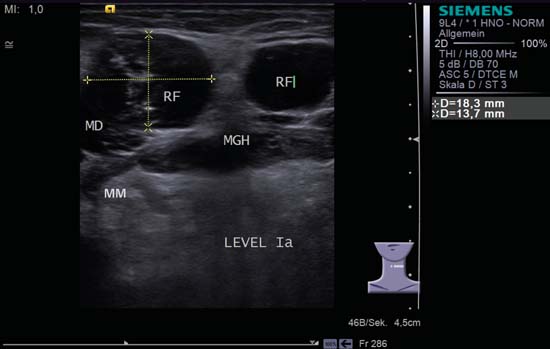
Fig. 6.17 Planșeul gurii, secțiune transversală, nivel IA. Două leziuni rotunde, ocupante de spațiu (RF) cu malignitate ale podelei gurii. Pe lângă criteriul de malignitate întrunit în limitele prost definite cu mușchiul digastric drept (MD), ambii ganglioni limfatici sunt de formă rotundă sau policiclică. O altă caracteristică suspectă este neomogenitatea evidentă a ganglionului limfatic de la marginea stângă a imaginii. MGH, mușchiul geniohioidian; MM, mușchiul miohioidian. Diagnostic: Metastază ganglionară.
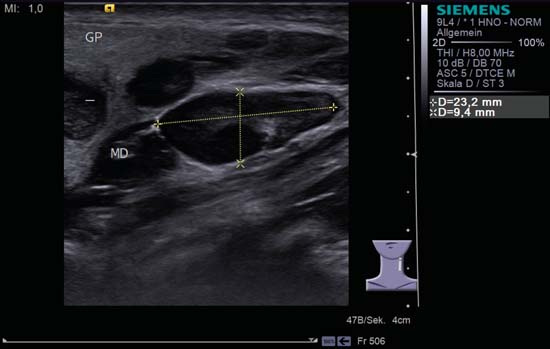
Fig. 6.18 Partea stângă a gâtului, longitudinal. Un ganglion limfatic oval, bine delimitat, la nivelul II, mărginit de patul glandei parotide (GP). Structura ecogenă corespunde unui „semn hilar”. Cranial față de ganglionul limfatic oval, se află ceea ce pare a fi o altă leziune rotunjită care ocupă spațiu, cu septuri ecogene centrale. Acesta este însă mușchiul digastric (MD) văzut în secțiune transversală, care poate fi confundat din punct de vedere morfologic cu un ganglion limfatic. Mai cranial, trei ganglioni limfatici pot fi identificați în apexul polului inferior ecogen al parotidei. Ganglionii limfatici de la marginea inferioară a glandei parotide care se învecinează simultan cu fața latero-posterioară a glandei submandibulare sunt, de asemenea, numiți „ganglionii limfatici ai lui Küttner”. Diagnostic: Limfadenita acută a gâtului și a glandei parotide în infecția virală.
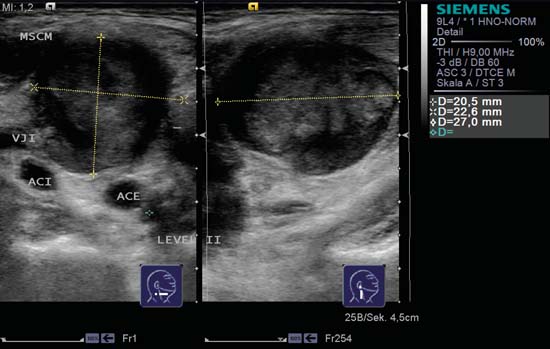
Fig. 6.19 Partea dreaptă a gâtului, nivelul II/III. Leziunea ocupantă de spațiu cu un model de ecou neomogen se află pe artera carotidă externă (ACE) și artera carotidă internă (ACI), medial față de vena jugulară internă (VJI). Din punct de vedere morfologic, un chist branhial poate avea un aspect similar, dar nu ar prezenta nicio perfuzie intrinsecă. MSCM, mușchiul sternocleidomastoidian. Diagnostic: Metastază ganglionară.
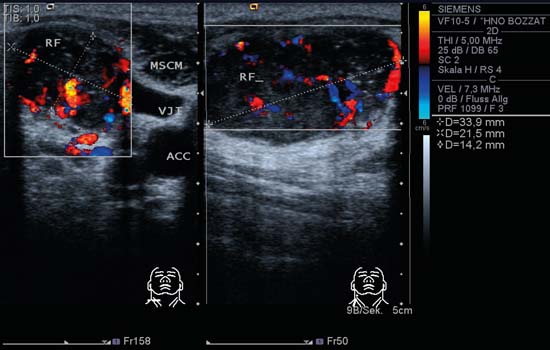
Fig. 6.20 Ecran divizat, partea dreaptă a gâtului, nivelul IV, CCDS. Leziunea ocupantă de spațiu (RF) cu un model de ecou neomogen este localizată lateral față de artera carotidă comună (ACC) și vena jugulară internă (VJI). Perfuzia este periferică și descentralizată: în plus, ecourile interne ecogene neregulate sunt în concordanță cu metastazele. MSCM, mușchi sternocleidomastoidian. Diagnostic: Metastază ganglionară.
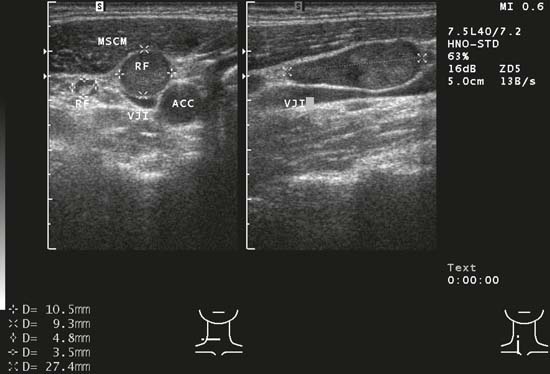
Fig. 6.21 Ecran divizat, partea dreaptă a gâtului, nivelul III. Un ganglion limfatic (RF) la un pacient urmărit pentru boală malignă; marginile caudale prezintă o extensie marcată. Comparativ cu arhitectura normală, există o neomogenitate marcată. ACC, artera carotidă comună; VJI, vena jugulară internă; MSCM, mușchiul sternocleidomastoidian. Diagnostic: Recidivă a metastazelor ganglionare, la 6 luni după tratamentul multimodal inițial.
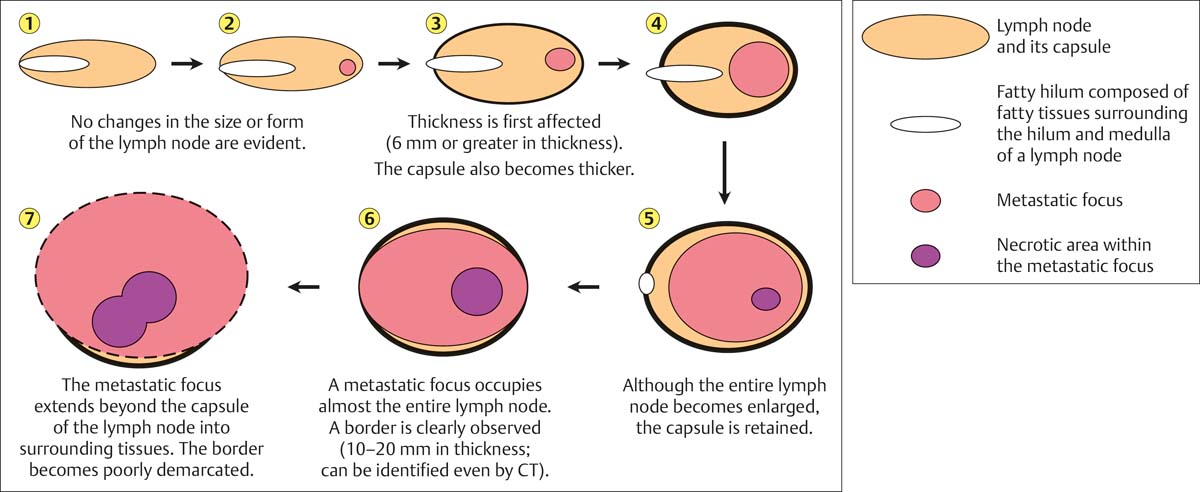
Fig. 6.22 O reprezentare schematică a modificărilor morfologice în metastaze. Aceste transformări morfologice în cadrul unui ganglion limfatic ilustrează constatările ecografice ale malignității.
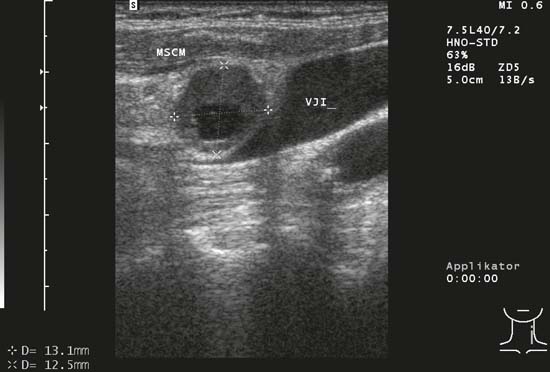
Fig. 6.23 Partea stângă a gâtului, longitudinal, nivelul III. O metastază ganglionară rotundă, cu margini neregulate, are un centru anecoic, care indică necroza cauzată de transformarea metastatică. VJI, vena jugulară internă; MSCM, mușchiul sternocleidomastoidian.
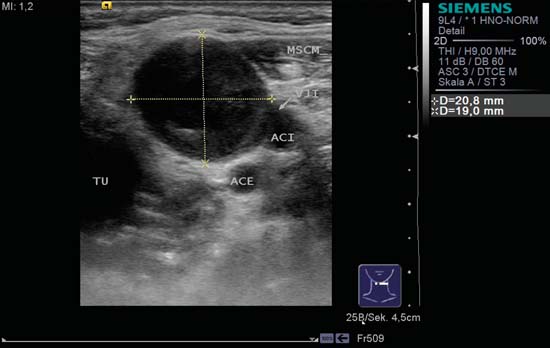
Fig. 6.24 Partea stângă a gâtului, nivel II. Medial față de arterele carotide interne și externe, metastaza rotundă are un centru anecoic în concordanță cu necroza centrală; acesta este considerat a fi un semn de malignitate. În stânga, medial în imagine, se află o tumoră primară (TU) hipoecogenă slab definită din partea stângă a orofaringelui. Vena jugulară internă (VJI) este compromisă și poate fi observată între marginea anterioară a mușchiului sternocleidomastoidian (MSCM) și artera carotidă internă (ACI). Vena poate fi demonstrată mai bine cu o manevră Valsalva. ACI, artera carotidă externă.
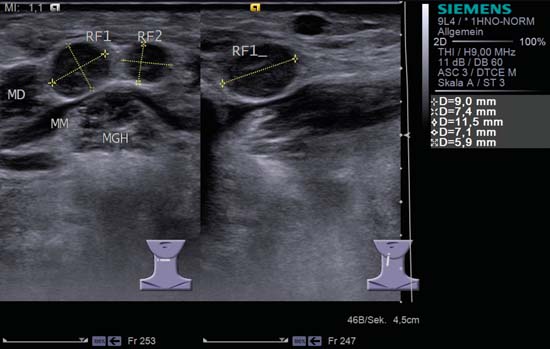
Fig. 6.25 Ecran divizat, partea dreaptă a podelei gurii. Cei doi ganglioni limfatici paramediani rotunzi cu ecouri interne neomogene se află în dreapta, în nivelul IA. Dacă ar exista o infecție dentară acută, acești doi ganglioni limfatici (RF1 și RF2), ambii prezentând un „semn hilar” slab și margini clar definite, ar fi în concordanță cu o mărire de volum reactivă; cu toate acestea, ambii ganglioni limfatici pot fi cu siguranță considerați posibile metastaze atunci când există o suspiciune clinică de cancer al planșeului bucal, al limbii sau al zonei sinuzale. MD, mușchiul digastric; MGH, mușchiul geniohioidian; MM, mușchiul miohioidian. Diagnostic histologic: Metastaze ganglionare.
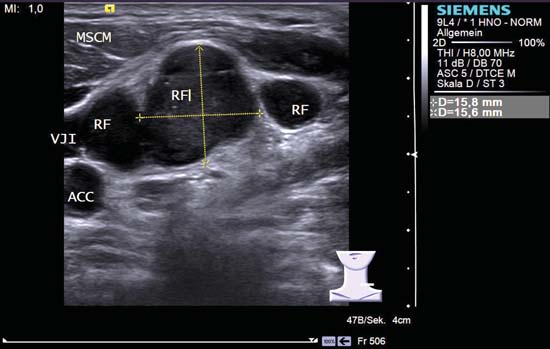
Fig. 6.26 Partea stângă a gâtului, transversal, nivelul V. Multiple ganglioni limfatici rotunzi supraclaviculari și infraclaviculari (RF) cu o ecotextura hipoecogenă. Ganglionii limfatici au margini rău definite în parte și nu prezintă structuri hilare ecogene vizibile. ACC, artera carotidă comună; MSCM, mușchiul stermocleidomastoidian; VJI, vena jugulară internă. Diagnostic: Metastaze de carcinom bronșic cu celule mici.
.
