US Pharm. 2013;38(2):43-60.
ABSTRACT: La manifestación más común de la isquemia miocárdica es la angina de pecho estable. Los síntomas incluyen una sensación de dolor o presión en el pecho, que puede irradiarse al brazo izquierdo, al hombro o a la mandíbula. Los síntomas aparecen con el esfuerzo y el estrés emocional y se alivian con nitroglicerina sublingual. Los objetivos del tratamiento son reducir o eliminar los síntomas y prevenir las complicaciones, como el infarto de miocardio, la insuficiencia ventricular izquierda y las arritmias potencialmente mortales. El tratamiento consiste en modificaciones del estilo de vida, terapia farmacológica y, en algunos casos, revascularización.
La angina de pecho estable (SAP) es la manifestación más común de la isquemia miocárdica. La isquemia miocárdica se produce cuando la demanda de oxígeno del corazón supera la oferta. Hay tres factores que determinan la demanda miocárdica de oxígeno: la frecuencia cardíaca, la contractilidad y la tensión mural intramiocárdica, considerándose esta última la más importante.1 La demanda de oxígeno aumenta en respuesta a un incremento de la frecuencia cardíaca o a un aumento de la precarga o poscarga del ventrículo izquierdo. Un mayor volumen telediastólico aumentará la precarga del ventrículo izquierdo, y un aumento de la presión arterial sistólica y/o de la rigidez arterial aumentará la poscarga del ventrículo izquierdo y, en consecuencia, la demanda miocárdica de oxígeno. El suministro de sangre al corazón puede verse comprometido por la acumulación de placa aterosclerótica y/o el espasmo de la arteria coronaria. A menudo, los pacientes tienen ambas cosas.2
PATOGRAFÍA
El oxígeno llega al corazón a través de los vasos superficiales más grandes (vasos epicárdicos) y de las arterias y arteriolas intramiocárdicas, que se ramifican en capilares. En un corazón sano, hay poca resistencia al flujo sanguíneo en los vasos epicárdicos. Cuando hay placas ateroscleróticas, el flujo sanguíneo se ve obstaculizado, pero el proceso de autorregulación puede compensarlo en cierta medida. La autorregulación es la dilatación de los vasos miocárdicos en respuesta a la disminución del suministro de oxígeno. A través de la autorregulación, el flujo sanguíneo al corazón cambia rápidamente como resultado de una mayor demanda. Los mediadores más importantes que intervienen en la perfusión miocárdica son la adenosina (un potente vasodilatador), otros nucleótidos, el óxido nítrico, las prostaglandinas, el dióxido de carbono y los iones de hidrógeno.1 Las obstrucciones del flujo sanguíneo coronario pueden ser fijas, como en el caso de la aterosclerosis, o dinámicas, como en el caso del espasmo coronario; algunos pacientes pueden presentar ambas características, lo que se denomina angina mixta.2
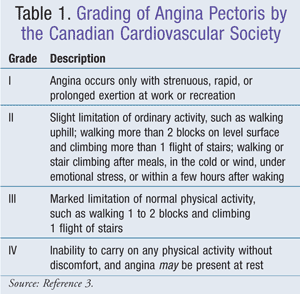
Una capa endotelial unicelular separa el músculo liso vascular de la sangre. Cuando está intacto, este endotelio vascularpermite la vasodilatación y evita la formación de trombos y placas escleróticas. El endotelio de la arteria coronaria sintetiza fibronectina, interleucina-1, activador tisular del plasminógeno, ciertos factores de crecimiento, prostaciclina, factor activador de plaquetas, endotelina-1 y óxido nítrico (NO). El NO es sintetizado a partir de la L-arginina por la óxido nítrico sintasa. El NO provoca entonces la relajación del músculo liso arterial. La pérdida de la capa endotelial provoca una disminución del NO y puede producirse por agresiones mecánicas o químicas o por la oxidación de las lipoproteínas de baja densidad (LDL).La función endotelial puede mejorarse con inhibidores de la enzima convertidora de la angiotensina (IECA), estatinas y ejercicio.1 La Sociedad Cardiovascular Canadiense ha desarrollado un sistema de clasificación de la angina de pecho que es generalmente bien aceptado (TABLA 1).3
PROGNÓSTICO
Dos características que afectan al pronóstico son el número de vasos obstruidos y la extensión de la obstrucción vascular. El número de vasos obstruidos por placas ateroscleróticas es un fuerte predictor de mortalidad. La tasa de supervivencia a 12 años de los pacientes con enfermedad de cero, uno, dos y tres vasos es del 88%, 74%, 59% y 40%, respectivamente.4 Cuando los vasos se obstruyen en un 80% o más, el riesgo de vasoespasmo y trombosis aumenta considerablemente. Otros factores que influyen en la supervivencia son la edad, la insuficiencia cardíaca congestiva y/o la diabetes, los antecedentes de tabaquismo, la fracción de eyección y el infarto de miocardio (IM) previo.1,4
SÍNTOMAS
Los síntomas incluyen dolor o sensación de presión en el pecho, que puede irradiarse al brazo izquierdo, el hombro y la mandíbula. El dolor puede durar entre 30 segundos y 30 minutos y suele aliviarse con nitroglicerina sublingual (SLNTG). Cualquier cambio en la calidad, la frecuencia o la duración del dolor o de los factores desencadenantes sugiere una angina inestable, que requiere atención médica inmediata.1
ÁNGINA ESTABLE CRÓNICA PECTORIS
Aunque los expertos no se ponen de acuerdo en la definición del SAP, el consenso es que los síntomas deben estar presentes durante al menos 2 meses y no deben variar en cuanto a gravedad, carácter o factores desencadenantes. La causa más común del SAP es la enfermedad coronaria obstructiva.2
El SAP se caracteriza por un dolor torácico que se produce al realizar un esfuerzo o por estrés emocional. El dolor puede irradiarse a la mandíbula, el hombro y el brazo del lado izquierdo. El dolor puede remitir con el reposo, o puede ser necesario el uso de la SLNTG para aliviar el dolor. Los pacientes con SAP por esfuerzo suelen tener anemia grave, hipertiroidismo u otra afección que afecta al equilibrio entre la oferta y la demanda de oxígeno del miocardio.2
Típicamente, los episodios isquémicos son transitorios y no provocan la muerte de las células del miocardio. Con la isquemia crónica prolongada, puede producirse una disfunción ventricular izquierda y pueden producirse arritmias tras un episodio isquémico.1,2
Los factores de riesgo no modificables son el sexo, la edad, la historia familiar, los factores ambientales y la diabetes comórbida. Los factores de riesgo modificables son el tabaquismo, la hipertensión, la dislipidemia, la obesidad, el estilo de vida sedentario, la hiperuricemia (gota), el estrés y el uso de progestágenos, corticosteroides e inhibidores de la calcineurina.1
Tratamiento
Los objetivos del tratamiento son reducir o eliminar los síntomas y prevenir las complicaciones a largo plazo, como el infarto de miocardio, el fallo ventricular izquierdo y las arritmias potencialmente mortales. En el tratamiento de la angina se emplean modificaciones del estilo de vida, medicamentos y revascularización miocárdica.2
La Fundación del Colegio Americano de Cardiología (ACCF) y la Asociación Americana del Corazón (AHA) han elaborado directrices conjuntas que abordan las modificaciones del estilo de vida, el control de la presión arterial, el tratamiento de los lípidos y la diabetes, y la farmacoterapia.5
Modificaciones del estilo de vida
Se aconseja encarecidamente dejar de fumar y evitar el humo de segunda mano. Se puede utilizar la sustitución de la nicotina para ayudar a dejar de fumar. Los pacientes con SAP también deben permanecer activos. Si las personas son lo suficientemente sanas, la ACCF y la AHA recomiendan de 30 a 60 minutos de ejercicio de intensidad moderada, como caminar a paso ligero 7 días a la semana (5 días como mínimo). La adición de entrenamiento de fuerza es razonable si la salud del paciente lo permite. Es posible que la prescripción de ejercicio deba ajustarse en función de los resultados de una prueba de esfuerzo. Para los pacientes de alto riesgo, como los que han sufrido un IM reciente, una revascularización o un fallo cardíaco, está indicada la rehabilitación cardíaca bajo supervisión médica.5
Se recomienda encarecidamente el control del peso. El objetivo del índice de masa corporal (IMC) está entre 18,5 y 24,9 kg/m2.Si es necesario perder peso, el objetivo inicial es una pérdida gradual del 5% al 10% del peso inicial. Si el paciente consigue una pérdida del 10%, se puede intentar una mayor pérdida de peso. El objetivo es un perímetro de cintura <102 cm en los hombres y <88 cm en las mujeres. Debe seguirse una dieta alta en frutas frescas, verduras y lácteos bajos en grasa. Debe limitarse el consumo de alcohol y sodio. El consumo de alcohol no debe exceder de 1 bebida al día (4 onzas de vino, 12 onzas de cerveza o 1 onza de licor) en el caso de las mujeres no embarazadas y de 1 ó 2 bebidas al día en el caso de los hombres. La ingesta de grasas saturadas no debe superar el 7% de las calorías totales, y no se deben consumir más de 200 mg/día de colesterol. Los ácidos grasos trans deben evitarse si es posible, y se recomienda un mínimo de 10 g/día de fibra viscosa.5
Control de la presión arterial
De acuerdo con el Séptimo Informe del Comité Nacional Conjunto sobre Prevención, Detección, Evaluación y Tratamiento de la Hipertensión Arterial (JNC 7), la presión arterial debe ser <140/90 mmHg o <130/80 mmHg para los pacientes con diabetes o enfermedad renal crónica. Para los pacientes con enfermedad de las arterias coronarias y presión arterial alta, está indicado el tratamiento con un antagonista beta-adrenérgico (betabloqueante) o un IECA. Pueden ser necesarios fármacos adicionales para alcanzar el objetivo de presión arterial.5
Manejo de los lípidos
El colesterol LDL (LDL-C) debe ser <100 mg/dL. Si en la línea de base el LDL-C es ≥100 mg/dL, debe iniciarse el tratamiento con medicación hipolipemiante. En los pacientes de alto o moderado riesgo, se recomienda una reducción de entre el 30% y el 40% del valor inicial. Si en la línea de base el LDL-C es de 70 a 100 mg/dL, una reducción a <70 mg/dL es razonable.5
Si los triglicéridos (TG) están entre 200 y 499 mg/dL, el objetivo de las lipoproteínas no de alta densidad (colesterol total menos colesterol de lipoproteínas de alta densidad) es <130 mg/dL. Si los TG están entre 200 y 499 mg/dl, es razonable reducir el colesterol no HDL a <100 mg/dl. Si es necesario reducir los TG después de iniciar el tratamiento para reducir el LDL-C, el tratamiento con niacina o fibrato es una opción terapéutica. En los pacientes con TG ≥500 mg/dL, el tratamiento con niacina o fibrato debe iniciarse antes de la terapia reductora de LDL-C.5
Manejo de la diabetes
Los pacientes con diabetes deben ser tratados con un objetivo de hemoglobina A1c(A1C) del 7% o menos. Dependiendo de la edad del paciente, los antecedentes de hipoglucemia, la presencia de complicaciones vasculares y/o comorbilidades, una A1C entre el 7% y el 9% es razonable. La modificación de los factores de riesgo (por ejemplo, la actividad física, el control del peso, el control de la presión arterial, el control de los lípidos) debe iniciarse y mantenerse de forma agresiva. La rosiglitazona no debe iniciarse en pacientes diabéticos con SAP.5
Terapia farmacológica
Anticoagulantes/Antiplaquetas: A menos que esté contraindicado, deben iniciarse 75 a 162 mg de aspirina diarios y continuarse indefinidamente. Si la aspirina está contraindicada o no se tolera, puede utilizarse clopidogrel. No se recomienda el uso de dipiridamol en pacientes con SAP. Actualmente no hay pruebas que demuestren un beneficio adicional con el tratamiento anticoagulante, y no se recomienda el uso de anticoagulantes.5
Bloqueantes del sistema renina-angiotensina-aldosterona: Los pacientes con hipertensión, diabetes, enfermedad renal crónica o una fracción de eyección izquierda ≤40% deben empezar a tomar un IECA a menos que esté contraindicado.Los IECA bloquean la conversión de angiotensina I en angiotensina II (avasoconstrictor). La inhibición de la vasoconstricción disminuye tanto la precarga como la poscarga del ventrículo izquierdo.2 Los IECA también pueden utilizarse en pacientes de menor riesgo. Los bloqueadores de los receptores de angiotensina (BRA) pueden utilizarse en pacientes que no toleran los IECA. El tratamiento combinado con un IECA y un ARA es una opción en pacientes con insuficiencia cardíaca debida a disfunción sistólica del ventrículo izquierdo (reducción de la contractilidad del ventrículo izquierdo).5
Bloqueantes beta: A menos que estén contraindicados, los BB deben iniciarse en todos los pacientes que hayan sufrido un IM o un síndrome coronario agudo.5 Los BB reducen la demanda de oxígeno al disminuir la frecuencia cardíaca, la presión arterial, la contractilidad miocárdica y la poscarga del ventrículo izquierdo.1,2 Estos agentes también mejoran la tolerancia al ejercicio en quienes padecen angina de esfuerzo. Los BB reducen los episodios isquémicos silenciosos y la isquemia matutina, y mejoran la mortalidad tras el IM con mayor eficacia que los nitratos y los antagonistas del calcio (BCC).1 En los pacientes con una función ventricular izquierda normal, el tratamiento con BB debe continuarse durante 3 años. En los pacientes con disfunción ventricular izquierda (fracción de eyección ≤40%), debe iniciarse el tratamiento con BB con carvedilol, metoprolol o bisoprolol, y puede considerarse el tratamiento a largo plazo con BB en cualquier paciente con enfermedad coronaria u otra enfermedad vascular.5
Deben utilizarse BB selectivos de beta1, teniendo en cuenta que a dosis altas pierden su selectividad. Entre ellos se encuentran el metoprolol, el atenolol, el bisoprolol y el nebivolol.6 Los BB de tercera generación ofrecen una protección adicional. El carvedilol provoca una vasodilatación periférica a través del bloqueo del receptor adrenérgico alfa1, y es una buena opción para los pacientes con insuficiencia cardíaca congestiva. El nebivolol es más selectivo para el receptor beta1 que el bisoprolol, el metoprolol y el carvedilol. El nebivolol también induce la vasodilatación periférica al estimular la liberación de NO. El mecanismo por el que esto ocurre es probablemente a través de la estimulación del receptor beta3. Se ha demostrado que esta combinación de bloqueo de los receptores beta1 y estimulación de los beta3 aumenta la sensibilidad a la insulina, mientras que otros BB deterioran la sensibilidad a la insulina.6 El nebivolol está indicado actualmente sólo para la hipertensión y no se ha estudiado en pacientes con angina o que hayan sufrido un IM reciente.7
Bloqueantes de los canales de calcio: Los BCC disminuyen la demanda de oxígeno reduciendo la presión arterial, la contractilidad y la poscarga.2 Esto se consigue mediante la vasodilatación de las arteriolas y las arterias coronarias.1 Los buenos candidatos para los BCC son los que no toleran los BB y los que tienen una angina de pecho variante o una enfermedad vascular periférica.1,2 Los BCC deben utilizarse con precaución en los pacientes con insuficiencia cardíaca.2 Los BCC no dihidropiridínicos diltiazem y verapamilo pueden utilizarse como tratamiento de primera línea cuando los BB están contraindicados. Los BCC también pueden añadirse a un régimen de BB cuando la respuesta es insuficiente.5
Nitratos: Los nitratos pueden utilizarse tanto para los ataques agudos como para la profilaxis.1 Reducen la demanda de oxígeno a través de la vasodilatación y la reducción de la precarga del ventrículo izquierdo.2 El LSNTG proporciona alivio sintomático a aproximadamente el 75% de los pacientes en 3 minutos. La dosis es de 0,3 ó 0,4 mg. El paciente debe sentarse al tomar el SLNTG. Si no hay alivio después de 5 minutos, las dosis deben repetirse hasta un máximo de tres comprimidos. Si después de 15 minutos el paciente sigue sintiendo dolor, debe buscar atención médica inmediata. El SLNTG también puede utilizarse de forma profiláctica cuando el paciente anticipe síntomas al realizar un esfuerzo. El paciente debe tomarlo de 5 a 10 minutos antes de la actividad, y durará aproximadamente de 30 a 40 minutos. Los efectos adversos del SLNTG incluyen hipotensión postural, dolores de cabeza, enrojecimiento, taquicardia refleja y, ocasionalmente, náuseas. Se debe aconsejar al paciente que conserve los comprimidos sublinguales en su envase original para preservar su potencia y que los sustituya después de 6 a 12 meses.5
Dado que la nitroglicerina tiene una vida media de 1 a 5 minutos, se necesitan formulaciones de liberación sostenida para la profilaxis.1 Estas formulaciones de acción más prolongada también pueden aumentar la tolerancia al ejercicio.2 Los nitratos de liberación sostenida son buenos para los pacientes cuya angina se caracteriza por el vasoespasmo. Suelen administrarse con un BB cuando la monoterapia es insuficiente. También pueden ser una opción si el paciente no puede tolerar un BB.1 Dado que la tolerancia se desarrolla con el uso prolongado de nitratos, los pacientes deben tener un período de 8 a 12 horas sin nitratos cada 24 horas.2
Ranolazina: La ranolazina fue aprobada en enero de 2006 para el tratamiento de la angina crónica. Las directrices actuales recomiendan el tratamiento con ranolazina en lugar de un BB cuando éste está contraindicado o no se tolera. La ranolazina también puede añadirse a un BB cuando la monoterapia con BB es insuficiente.5 La ranolazina no disminuye la presión arterial ni la frecuencia cardíaca, sino que inhibe la corriente tardía de sodio, reduciendo así la acumulación intracelular de sodio y calcio.8
La afluencia de sodio durante el potencial de acción ventricular tiene dos fases: una fase más fuerte que dura sólo unos pocos milisegundos y una fase más débil que dura cientos de milisegundos. Aunque el flujo de sodio de la corriente de sodio tardía es muy débil -sólo el 1% o el 2% de la fase temprana, ya que dura de 50 a 100 veces más- el flujo total de sodio de las dos fases es casi igual. Al reducir la corriente de sodio tardía, se reduce aproximadamente la mitad de la carga total de sodio.9
Una mayor afluencia de sodio da lugar a una sobrecarga de calcio intracelular debido a una mayor afluencia de calcio a través del intercambio sodio-calcio. La angina de pecho se asocia a menudo con aumentos del sodio intracelular, lo que da lugar a aumentos del calcio intracelular. La sobrecarga de calcio de las células miocárdicas se asocia a un aumento de la demanda de oxígeno y a la inestabilidad eléctrica.10 En última instancia, pueden producirse lesiones y la muerte de las células miocárdicas.1 Al inhibir la corriente tardía de sodio, la ranolazina aumenta el suministro de oxígeno y reduce la demanda de oxígeno.2 La ranolazina también se asocia a pequeñas disminuciones de la A1C, aunque no debe considerarse un tratamiento para la diabetes.8
La ranolazina debe utilizarse como tratamiento de segunda línea para la angina de pecho cuando otros medicamentos son inadecuados.1Debido a que la ranolazina se metaboliza principalmente por el CYP3A, no debe administrarse con inhibidores potentes del CYP3A (p. ej, ketoconazol, claritromicina, nefazodona, ritonavir o nelfinavir) o inductores (por ejemplo, rifampicina, fenobarbital, carbamazepina, fenitoína o hierba de San Juan). La ranolazina también está contraindicada en pacientes con cirrosis hepática. Puede producirse una prolongación del intervalo QT al tomar ranolazina. Las reacciones adversas más comunes incluyen mareos, dolor de cabeza, náuseas y estreñimiento.8
CONCLUSIÓN
La PAE es el resultado de un desequilibrio de la oferta y la demanda de oxígeno del miocardio. El SLNTG se utiliza para los ataques agudos o para la profilaxis de los síntomas de esfuerzo previstos. Los puntos importantes de asesoramiento incluyen el uso adecuado del SLNTG (por ejemplo, permanecer sentado mientras se toma e inmediatamente después), la necesidad de guardarlo en su envase original y la necesidad de buscar atención médica si no se consigue un alivio sintomático después de tomar tres comprimidos en 15 minutos.
El farmacéutico debe aconsejar a los pacientes sobre el uso de medicamentos profilácticos. Se debe advertir a los pacientes que estos medicamentos no detienen un ataque agudo, y que deben llevar SLNTG en todo momento. La sustitución del SLNTG cada 6 a 12 meses es fundamental, y debe controlarse la adherencia del paciente. Es necesario educar a los pacientes sobre los factores de riesgo modificables, como dejar de fumar, aumentar la actividad física y la importancia de tratar la hipertensión, la dislipidemia y la diabetes. El farmacéutico también debería recomendar la vacunación anual contra la gripe a todos los pacientes con SAP según las directrices actuales de la ACCF/AHA.5
1. Talbert RL. Capítulo 23. La cardiopatía isquémica. En: Talbert RL, DiPiro JT, Matzke GR, et al, eds. Pharmacotherapy: A Pathophysiologic Approach. 8th ed. Nueva York, NY: McGraw-Hill; 2011.
2. Kaski J, Arrebola-Moreno A, Dungu J. Estrategias de tratamiento para la angina crónica estable. Expert Opin Pharmacother. 2011;12:2833-2844.
3. Campeau L. Clasificación de la angina de pecho . Circulation. 1976;54:522-523.
4. Emond M, Mock MB, Davis KB, et al. Supervivencia a largo plazo de los pacientes tratados médicamente en el registro Coronary Artery Surgery Study(CASS). Circulation. 1994;90:2645-2657.
5. Fihn S, Gardin J, Abrams J, et al. 2012ACCF/AHA/ACP/AATS/PCNA/SCAI/STS guideline for the diagnosis andmanagement of patients with stable ischemic heart disease: a report ofthe American College of Cardiology Foundation/American Heart AssociationTask Force on Practice Guidelines, and the American College ofPhysicians, American Association for Thoracic Surgery, PreventiveCardiovascular Nurses Association, Society for CardiovascularAngiography and Interventions, and Society of Thoracic Surgeons. Circulation. 2012;126:e354-e471.
6. Kamp O, Metra M, Bugatti S, et al. Nebivolol:efectos hemodinámicos e importancia clínica del bloqueo beta combinado y la liberación de óxido nítrico. Drugs. 2010;70:41-56.
7. Prospecto de Bystolic (nebivolol). Louis, MO: Forest Pharmaceuticals, Inc; junio de 2011.
8. Prospecto de Ranexa (ranolazina). Foster City, CA: Gilead Sciences, Inc; diciembre de 2011.
9. Noble D, Noble P. Late sodium current in thepathophysiology of cardiovascular disease: consequences ofsodium-calcium overload. Heart. 2006;92(suppl 4):iv1-iv5.
10. Belardinelli L, Shryock J, Fraser H. Inhibition of thelate sodium current as a potential cardioprotective principle: effectsof the late sodium inhibitor ranolazine. Heart. 2006;92(suppl 4):iv6-iv14.
