Kliniker sind seit langem frustriert über die unverhältnismäßig große Rolle, die der Augeninnendruck (IOD) bei der Glaukombehandlung spielt. Als einziger Faktor, der medizinisch oder chirurgisch behandelt werden kann, ist er von entscheidender Bedeutung. Doch die Tonometrie ist von Natur aus begrenzt: Ein einziger Messwert, der alle paar Monate erhoben wird, kann die tageszeitlichen Schwankungen des IOD nicht abbilden. Selbst wenn man Patienten zu mehreren Tonometermessungen einlädt, erhält man keinen idealen Eindruck von den Eigenschaften des Augeninnendrucks.

|
|
| Dieser implantierbare mikrofluidische Sensor zur 24-Stunden-Überwachung des Augeninnendrucks wird derzeit an der Stanford University entwickelt. Foto: Ishmail E. Araci |
Experten gehen davon aus, dass man Patienten irgendwann einen winzigen Sensor auf einer Kontaktlinse oder einer Brille einsetzen oder sie zu einem Augenarzt schicken wird, damit dieser einen Sensor ins Auge implantiert. Der Sensor würde den Augeninnendruck kontinuierlich messen, wodurch die Menge der erhaltenen Daten – und hoffentlich auch deren Wert – exponentiell ansteigen würde. Während die derzeitige Dokumentation des Augeninnendrucks einer Momentaufnahme gleicht, ist die kontinuierliche 24-Stunden-Überwachung des Augeninnendrucks eher mit der Aufnahme eines Videos vergleichbar, das Veränderungen im Laufe der Zeit aufzeichnet, anstatt nur einen statischen Messwert zu liefern.
Diese Geräte befinden sich noch in der Entwicklung. Sind sie reif für die erste Zeit? Werfen wir einen Blick auf die Schwankungen des Augeninnendrucks, die damit verbundenen klinischen Herausforderungen und die derzeit modernsten Technologien, die versuchen, den Augeninnendruck besser zu verfolgen, um ein besseres klinisches Verständnis zu ermöglichen.
Ein bewegliches Ziel
Die Aufstellung eines Behandlungsplans auf der Grundlage des Erreichens eines angestrebten Augeninnendrucks ist schwierig, wenn sich das Ziel selbst bewegt. Der Augeninnendruck schwankt im Laufe des Tages von Stunde zu Stunde, von Minute zu Minute und sogar von Sekunde zu Sekunde, was auf eine Vielzahl endogener und exogener Faktoren zurückzuführen ist.
Im Augensystem kann der IOD vom Gleichgewicht der Kammerwasserproduktion, der Abflussfähigkeit (wie leicht das Kammerwasser das Auge verlässt), dem episkleralen Venendruck (dem Druck in den Venen auf der Augenoberfläche) und dem uveoskleralen Abfluss (einem sekundären Weg für das Kammerwasser, das Auge zu verlassen) abhängen.
Eine Erhöhung des Abflusses oder eine Verringerung der Kammerwasserproduktion würde beispielsweise den IOD senken, sagt Arthur J. Sit, MD, Glaukomforscher an der Mayo Clinic in Rochester, Minnesota. Kurzfristige Sprünge des Augeninnendrucks können auch durch Druck auf das Auge beim Blinzeln oder Reiben des Auges oder sogar bei Augenbewegungen oder Blutdruckpulsationen auftreten.
Der Augeninnendruck schwankt auch aufgrund der Körperposition, der Tageszeit (Spitzenwerte in der Nacht, Tiefstwerte am Tag), des Blutdrucks und des damit verbundenen Konzepts des okulären Perfusionsdrucks (OPP), des Stress- oder Schmerzniveaus, des Wasser- und Koffeinkonsums.
Außerdem können starke Aktivitäten und Stress den Blutdruck, den Augeninnendruck und den OPP in die Höhe treiben, sagt Kaweh Mansouri, MD, MPH, Augenarzt an der Universität Genf und der University of Colorado Denver. Die Messung des Blutdrucks in Verbindung mit dem Augeninnendruck ist wichtig, um festzustellen, wie der Blutdruck den Augeninnendruck beeinflusst, sagt Dr. Mansouri. Forscher verwenden derzeit Geräte zur 24-Stunden-Überwachung des Augeninnendrucks, um diese Auswirkungen auf das Fortschreiten des Glaukoms zu untersuchen.
|
Dos und Don’ts bei der Messung des Augeninnendrucks Diagnostizieren oder behandeln Sie nicht nach nur einer Messung. Dr. Sowka rät Augenärzten, nicht sofort mit einer Behandlung zu beginnen, es sei denn, der Druck ist übermäßig hoch oder die Sehnerven sind bereits stark geschädigt und anfällig; messen Sie stattdessen den Druck mehrmals. Stattdessen sollte der Druck mehrmals gemessen werden. Es ist auch ratsam, nach Beginn der Behandlung mehrere Druckmessungen vorzunehmen, um festzustellen, ob die Medikamente wirken, sagt Dr. Sowka. Eine einzige Messung des Augeninnendrucks nach Beginn der Behandlung reicht nicht aus, um die tatsächliche Wirksamkeit zu beurteilen. Sagen Sie den Patienten, sie sollen sich entspannen. Wie bereits erwähnt, kann es vorkommen, dass die Patienten sich während der Tonometrie anspannen oder die Luft anhalten. Sagen Sie ihnen regelmäßig, dass sie sich entspannen und während des Vorgangs normal atmen sollen, rät Dr. Mansouri. Lassen Sie Ihren Verdacht nicht fallen. Wenn die IOD-Messungen des Patienten nicht mit Ihren Gesichtsfeld- und Sehnervenbeurteilungen übereinstimmen, kann es sein, dass mehr mit dem IOD des Patienten los ist, als Ihnen bewusst ist, sagt Dr. Hartwick. Lassen Sie den Patienten wiederkommen und den IOD zu einer anderen Tageszeit messen, fügt er hinzu. Ziehen Sie bei ausgewählten Patienten eine Tageskurve in Betracht. Die tonometrische Aufzeichnung einer Tageskurve ist für die meisten Patienten unpraktisch und mühsam. Wenn jedoch die Höhe des Augeninnendrucks und das Ausmaß der Schädigung unvereinbar erscheinen – zum Beispiel bei Verdacht auf ein Normaldruckglaukom -, sollte diese Möglichkeit in Betracht gezogen werden, sagt Dr. Davey. Wenn der Patient damit einverstanden ist, sollten Sie ihn frühmorgens in die Praxis bringen und den Augeninnendruck acht bis zehn Stunden lang stündlich aufzeichnen. „So erhalten Sie die Tageskurve, die vielleicht nicht ganz repräsentativ für die Tag-/Nachtwerte ist, aber zumindest erhalten Sie mehr als eine Messung“, sagt er. |
Wie sich diese Variablen auf den IOD auswirken:
– Körperposition. Je nach Position des Patienten auf dem Stuhl kann der Druck steigen oder sinken. Der Augeninnendruck ist zum Beispiel am niedrigsten, wenn der Patient in einer neutralen Position sitzt. „Fast alles andere führt zu einem Anstieg des Augeninnendrucks, z. B. das Vorbeugen des Halses, das Zurückbeugen des Kopfes, das Drehen des Kopfes zur Seite, das Hinlegen, das Bücken, das Blinzeln oder das Reiben der Augen“, sagt Dr. Sit.
– Wasseraufnahme. Wenn man viel Wasser trinkt, erhöht sich das Blutvolumen des Patienten für kurze Zeit. Auch der Venendruck steigt an, wenn der Patient mehr Wasser zu sich nimmt. „Sie müssen nur 16 bis 32 Unzen, also eine oder zwei kleine Flaschen Wasser, trinken, und innerhalb von fünf Minuten steigt der Druck um 6 mm Hg“, sagt Pinakin Gunvant Davey, PhD, OD, Professor und Glaukomexperte am College of Optometry der Western University of Health Sciences in Pomona, Kalifornien.
– Tageszeit. Aus der Literatur geht hervor, dass der höchste Augeninnendruck bei zwei Dritteln der Patienten nachts auftritt. Der Grund: Nachts wird zu wenig Kammerwasser ausgeschieden, sagt Joseph Sowka, OD, Professor für Optometrie an der Nova Southeastern University College of Optometry in Ft. Lauderdale, Fla.
Dr. Mansouri beispielsweise beobachtete Patienten 24 Stunden lang in Schlaflabors und stellte fest, dass die höchsten IOD-Werte nachts auftraten. Auch wenn Ihre Patienten nicht an Schlafstudien teilnehmen, kommen sie vielleicht abends in Ihre Praxis – in diesem Fall sollten Sie mit erhöhten Augeninnendruckwerten im Vergleich zu anderen Tageszeiten rechnen.
– Blutdruck. Der Ausgangswert des Augeninnendrucks basiert auf dem Herzzyklus sowie dem systolischen und diastolischen Blutdruck. Die Kraft, mit der das Blut ins Auge gedrückt wird, ist der okulare Perfusionsdruck, erklärt James L. Fanelli, OD, vom Cape Fear Eye Institute in Wilmington, NC.
Wenn der Blutdruck niedrig ist, ist die Kraft, mit der das Blut in das Auge „gedrückt“ wird, geringer, und damit auch der Perfusionsdruck im Auge. Faktoren, die den Augeninnendruck erhöhen, wirken sich auf die Senkung des Perfusionsdrucks aus, und Faktoren, die den Blutdruck senken, führen ebenfalls zu einem niedrigeren Perfusionsdruck – oder eine Kombination dieser Faktoren kann eine Rolle spielen, so Dr. Fanelli. Der Blutdruck sinkt tendenziell während der Schlafstunden am frühen Morgen, was auch die Tageszeit ist, in der der Augeninnendruck am höchsten ist.1 Diese beiden gegensätzlichen Faktoren können eine doppelte Wirkung haben, indem sie den Augeninnendruck während der nächtlichen Stunden senken, was eine stärkere Schädigung des Augennervenkopfes ermöglichen kann.
– Stress. Eine Zunahme oder Abnahme von Stress verursacht hormonelle Veränderungen, die den Augeninnendruck nach oben oder unten treiben. Eine Patientin von Dr. Mansouri – die mit einem Sensor zur 24-Stunden-Überwachung des Augeninnendrucks auf einer Kontaktlinse untersucht wurde – hatte Druckspitzen, wenn ihr Hund nachts epileptische Anfälle hatte.
– Allgemeine „Nerven“. Es ist möglich, dass bei einigen Patienten der Stress bei der Augenuntersuchung selbst – zum Beispiel, wenn sie befürchten, dass ein Glaukom diagnostiziert wird – den Augeninnendruck in die Höhe treibt, sagt Andrew Hartwick, OD, PhD, außerordentlicher Professor am Ohio State University College of Optometry in Columbus. So können sie zum Beispiel ihre Augen zusammenkneifen, weil sie wegen der Untersuchung gestresst sind, und der Augeninnendruck steigt an.
– Auch Schmerzen verursachen einen Anstieg des Augeninnendrucks, weil sie Stress verursachen. Eine von Dr. Mansouris Patientinnen stieß sich auf einem Parkplatz das Bein. Den Daten der 24-Stunden-Überwachung zufolge stieg ihr Augeninnendruck genau in dem Moment an, als sie sich an den Unfall erinnerte.
Folgen ungenauer Augeninnendruckmessungen
Studien haben gezeigt, dass Spitzen im Augeninnendruck zum Fortschreiten des Glaukoms beitragen können.2,3 Wenn Sie einen Patienten jedoch untersuchen, wenn der Augeninnendruck am niedrigsten oder höchsten ist, kann es sein, dass Sie die Diagnose eines Glaukoms oder die für den Patienten erforderliche Behandlung über- oder unterschätzen.
„Wenn wir einen Patienten an einem Tiefpunkt erwischen, an dem der Augeninnendruck am niedrigsten ist, kann uns das davon abhalten, ein Glaukom in Betracht zu ziehen“, sagt Dr. Sowka, „vor allem, wenn der Wert in einen statistisch normalen Bereich fällt. „In anderen Fällen kann es vorkommen, dass der IOD einen Spitzenwert erreicht, der etwas über dem Normalwert liegt – ein Szenario, das den Arzt unnötig beunruhigt.“
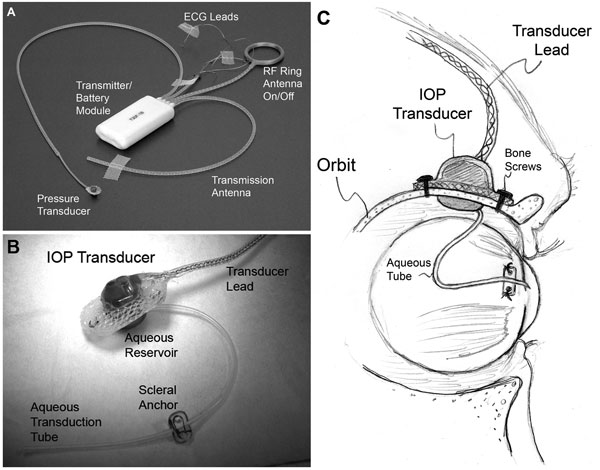
|
|
| (A) Ein typisches T30F-Totalimplantatsystem (Konigsberg Instruments). (B) Die extraorbitale Oberfläche des kundenspezifischen IOD-Schallkopfgehäuses. (C) Ein 23-Gauge-Silikonschlauch leitet Kammerwasser aus der Vorderkammer in ein Flüssigkeitsreservoir auf der intraorbitalen Seite des Schallkopfs (in B teilweise verdeckt); der Schlauch (mit entsprechendem Spiel, um Augenbewegungen zu ermöglichen) wurde zurechtgeschnitten und in die Vorderkammer eingeführt. |
Die Aufzeichnung eines IOD-Bereichs würde möglicherweise eine Verbesserung der Glaukomdiagnose und -behandlung ermöglichen. „Wenn die Forscher nachweisen könnten, dass bestimmte 24-Stunden-Muster des Augeninnendrucks mit dem Fortschreiten des Glaukoms zusammenhängen, dann besteht die Hoffnung, dass die Erkennung dieser Muster dazu beitragen könnte, Patienten mit erhöhtem Risiko für ein Fortschreiten zu identifizieren, und es uns ermöglichen würde, ihre Behandlung entsprechend anzupassen“, sagt Dr. Mansouri.
Das Glaukom könnte früher erkannt werden, so dass eine Operation oder eine medikamentöse Behandlung schneller eingeleitet werden könnte, fügt er hinzu. Augenärzte könnten auch feststellen, ob Medikamente zur Senkung des Augeninnendrucks in der Nacht oder bei bestimmten Aktivitäten, die den Augeninnendruck erhöhen, wirksam sind.
Die Ermittlung eines echten IOD-Bereichs würde eine kontinuierliche 24-Stunden-Überwachung des IOD erfordern. Dies ist eine Herausforderung, da eine einzige Messung des Augeninnendrucks, die während der normalen Sprechzeiten durchgeführt wird, nicht den gesamten Bereich des Augeninnendrucks eines Patienten, seine Spitzenwerte oder Veränderungen während des Tages erfasst.4
Derzeit ist die Bestimmung des Augeninnendruckbereichs mit Hilfe der Goldman-Applanationstonometrie (GAT) über eine diurnale Spannungskurve (DTC) möglich, bei der die Augeninnendruckwerte zu verschiedenen Zeitpunkten während der Sprechstunden erfasst werden. Dies ist jedoch sowohl für den Arzt als auch für den Patienten problematisch. Nächtliche Kurven werden nicht aufgezeichnet, und weniger als 1 % der Patienten unterziehen sich einer DTC oder einer IOD-Überwachung in einem Schlaflabor.4
In der Tat haben Forscher den IOD 24 Stunden lang gemessen und nicht nur dokumentiert, dass der IOD nachts Spitzenwerte erreicht, sondern auch, dass die IOD-Fluktuation während der sprechstundenfreien Zeit weitaus größer war.5 In einer Studie mit 35 Patienten, deren IOD 24 Stunden lang mit einem Pneumatonometer in einem Schlaflabor aufgezeichnet wurde, wurden bei älteren Glaukompatienten im Vergleich zu Gesunden die meisten IOD-Spitzenwerte in der Nacht gemessen, unabhängig davon, ob sie saßen oder lagen.6
In jüngerer Zeit haben Forscher, die eine 24-Stunden-Überwachung verwendeten, herausgefunden, dass der durchschnittliche Augeninnendruck nicht nur nachts ansteigt, sondern tatsächlich ständig Spitzenwerte aufweist – und zwar tagsüber mehr als nachts.7 Forscher am Devers Eye Institute in Portland, Oregon, verwendeten ein in Affenaugen implantiertes Telemetriesystem, um 500 Augeninnendruckmessungen pro Sekunde aufzuzeichnen.
Sie fanden heraus, dass der Augeninnendruck viel stärker schwankt als bisher angenommen. „Blinzeln und Augenbewegungen erzeugen große IOD-Spitzen, die etwa 12.000 Mal pro Stunde auftreten und etwa 12 % der gesamten IOD-Energie ausmachen, die das Auge im Wachzustand aufnehmen muss“, so die Forscher. Sie gehen davon aus, dass diese Daten bei Affen in etwa die gleichen sind wie beim Menschen. „Der Augeninnendruck muss jetzt als dynamisch und sich ständig verändernd angesehen werden, und die Schwankungen des Augeninnendrucks könnten sich als ein wichtiger Faktor bei der Entstehung des Glaukoms erweisen. „8
Die Forscher fanden auch heraus, dass sich der Tageszyklus nicht von Tag zu Tag wiederholt. Daher ist eine kontinuierliche Überwachung des Augeninnendrucks erforderlich. Zu den aktuellen Prototypen gehören implantierte Sensoren und Geräte auf Kontaktlinsenbasis.
Intelligente Implantate
Sehr viele Start-up-Unternehmen haben telemetrische Drucksensoren entwickelt, die während einer Katarakt- oder Glaukomoperation implantiert werden können. „Telemetrisch bedeutet, dass die Druckmesswerte aus der Ferne (d.h. vom Inneren des Auges) erfasst und drahtlos an ein externes Lesegerät übertragen werden“, sagt Dr. Sit.
Zu den implantierbaren Geräten, die derzeit untersucht werden, gehören:

|
|
|
Der Pro-IOP Sensor ist ein telemetrisches Gerät, das wie eine IOL implantiert wird. Foto: Implandata Ophthalmic Products GmbH |
– Pro-IOP. Das in Deutschland ansässige Unternehmen Implandata Ophthalmic Products arbeitet an dem Pro-IOP, einem drahtlosen Augeninnendrucksensor (WIT), der telemetrisch über ein Handgerät betrieben wird. Der WIT sieht aus wie ein winziger Kunststoffring und hat einen Durchmesser von 11,3 mm.9 Er enthält Drucksensoren, einen Temperatursensor, einen Identifizierungscodierer, einen Analog-Digital-Codierer und eine Telemetrieeinheit in einem einzigen mikroelektromechanischen System.9
Ein RFID-Chip mit einer eingebauten Antenne sendet rund um die Uhr IOD-Messwerte an ein externes tragbares Lesegerät. Der Patient und der Arzt können die Daten möglicherweise auch über eine Smartphone-App empfangen. Der Patient könnte auch mit dem Arzt über die App über die IOD-Messwerte kommunizieren.
Das Gerät hat noch keine CE-Kennzeichnung in Europa oder eine FDA-Zulassung in den USA erhalten, aber Forscher in Deutschland haben vor kurzem das Pro-IOP in die erste menschliche Testperson, eine Frau in den 60ern, eingesetzt; es wurden noch keine Daten veröffentlicht.9
– AcuMEMs. AcuMEMs ist ein implantierbares Gerät, das von der gleichnamigen amerikanischen Firma entwickelt wird und ähnlich wie der Pro-IOP funktioniert. Es handelt sich um einen kapazitiven Drucksensor, der seine Form bei Schwankungen des Augeninnendrucks ändert. „Wenn er seine Form ändert, verändert sich die elektrische Kapazität, und das kann mit dem Lesegerät von außen erkannt werden“, sagt Dr. Sit.
Der Sensor kann als eigenständiges Verfahren oder als Teil einer Glaukomoperation in die Vorderkammer implantiert werden; er kann auch während einer Kataraktoperation in den Kapselsack eingesetzt werden.
– Mikrofluidisches IOL-Implantat. Forscher der Stanford University und der Bar-Ilan University in Israel entwickeln gemeinsam einen implantierbaren mikrofluidischen Sensor. Die Messung des Augeninnendrucks würde „auf der Grundlage einer etablierten Gleichgewichtsdruckschnittstelle zwischen einer intraokularen Flüssigkeit und einem Gas“ erfolgen, die in den Kammern des Sensors enthalten sind, heißt es in dem Gerätepatent. Patienten und Ärzte könnten ihre Smartphones oder ein externes Lesegerät verwenden, um ihren Augeninnendruck zu überprüfen.10 Die Erfinder warten auf die Patentzulassung für den Sensor.
Das von im Auge implantierten Geräten übertragene Signal könnte theoretisch genauer sein als das von Kontaktlinsen, sagt Dr. Davey. Die Signalstärke hängt davon ab, wie viel Energie das Gerät abgibt. „Wir haben beide Geräte (Pro-IOP und AcuMEMs) implantiert und sie haben nicht so gut funktioniert“, sagt Dr. Davey.
Sowohl das Pro-IOP- als auch das AcuMEMs-Lesegerät könnten potenziell an einer Brille angebracht werden, und die Daten würden auf die gleiche Weise gesammelt, sagt Dr. Sit.
Kluge Kontaktlinsen
Forscher untersuchten Sensoren für Kontaktlinsen erstmals in den 1970er Jahren, aber die verfügbaren harten Kontaktlinsen waren zu unbequem und veränderten die strukturelle Integrität des Auges des Patienten, so Dr. Davey.
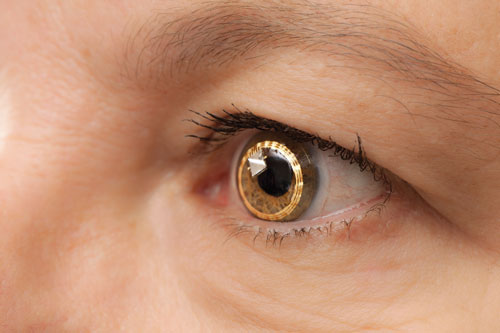
|
|
| Der Sensimed Triggerfish am Auge. Er befindet sich in den USA noch in der klinischen Erprobung. |
Die Sensoren waren auch nicht empfindlich genug. „Die Person mit einem ‚weicheren‘ Auge hatte genauere Messwerte als eine Person mit einem starreren Auge“, sagt Dr. Davey. „Die Technologie war nicht gut genug, um den Augeninnendruck zu messen. Eine dickere Hornhaut reagiert weniger leicht auf Änderungen des Augeninnendrucks, wodurch die Tonometrie (und Kontaktlinsensensoren) weniger genau sind.
Zu den Kontaktlinsensensoren für den Augeninnendruck gehören:
– Der Triggerfish (Sensimed). An der Universität Genf in der Schweiz führten Augenärzte unter der Leitung von Dr. Mansouri und anderen frühe Untersuchungen an einer Kontaktlinse mit dem Namen Triggerfish durch.
Die Triggerfish ist eine hydrophile weiche Kontaktlinse, die mit einem Kontaktlinsensensor (CLS) ausgestattet ist. Der CLS verfügt über zwei Dehnungsmessstreifen, die sich um den Limbus herum befinden und Änderungen des Augenumfangs erkennen. „Es wird angenommen, dass diese Veränderungen des Augenumfangs mit Veränderungen des Augeninnendrucks und des intraokularen Volumens zusammenhängen, und dies wurde bei enukleierten Augen nachgewiesen“, sagt Dr. Mansouri. Das Gerät misst eine Mischung aus IOD, intraokularem Volumen und Veränderungen der biomechanischen Eigenschaften (eine Kombination aus Hornhaut- und Sklerahysterese und Steifigkeit), die mit Schwankungen des IOD korrelieren. Ein externes Lesegerät zeichnet die Daten über einen Zeitraum von 24 Stunden auf.
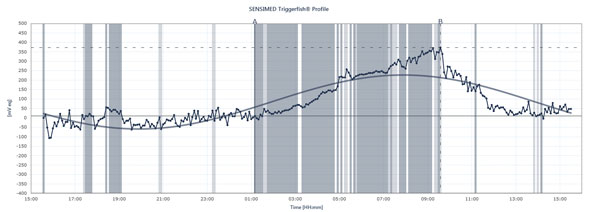
Das Flussdiagramm zeigt die Spitzen und Täler des IOD bei einem Patienten, der den Sensimed Triggerfish über einen Zeitraum von 24 Stunden trägt.
Der Triggerfish ist in Europa mit dem CE-Zeichen zugelassen. Die FDA-Zulassung in den USA steht noch aus, und das Gerät befindet sich noch in der klinischen Erprobung.
|
Triggerfish misst den IOD anders Die auf dem externen Lesegerät angezeigten Daten sind eine Kombination aus Augeninnendruck, Augenvolumen und biomechanischen Eigenschaften des Auges, erklärt Dr. Mansouri. „Es ist nützlich, um eine Vorstellung von den qualitativen Veränderungen über 24 Stunden zu bekommen, nicht von den quantitativen Veränderungen, weil wir sie nicht in Millimeter Quecksilber übersetzen können“, sagt er. Der Triggerfish liefert dennoch wertvolle Informationen. Künftige Studien mit dem Gerät könnten dazu beitragen, zu erklären, wie instabil oder stabil der Druck über 24 Stunden war, wann nächtliche IOD-Spitzen auftreten, wie sich die Einführung einer Behandlung oder Änderungen der Behandlung auf die 24-Stunden-Muster des IOD auswirken und wie sich bestimmte Aktivitäten auf die 24-Stunden-Muster des IOD auswirken, z. B. Yoga-Positionen, Koffeinkonsum, Stresssituationen und andere oben beschriebene Ursachen für IOD-Spitzen. Dr. Mansouri lässt bei Patienten mit normalem oder niedrigem Glaukom gleichzeitig den 24-Stunden-Blutdruck und den 24-Stunden-ODI überwachen, da sich Spitzenwerte auf das OPP auswirken können. Aber wird der Triggerfish eine Korrelation zwischen dem 24-Stunden-Blutdruckmuster und dem Fortschreiten des Glaukoms aufzeigen? Viele Studien sind im Gange, um diese wichtige Frage zu beantworten.
|
– Resonanzkreis-Sensor-Kontaktlinse. Ein weiteres intelligentes CLS-Gerät, das sich in der Entwicklung befindet, ist ein Resonanzkreis, der aus einem Dünnschichtkondensator in Kombination mit einer Sensorspule besteht, die die Verformung der Hornhautkrümmung erkennt. Es befindet sich in einem frühen Entwicklungsstadium unter der Leitung von David C.C. Lam an der Abteilung für Maschinenbau und Luft- und Raumfahrttechnik der Hong Kong University of Science and Technology.
In einer Studie vom September 2014 wurde das CLS an einem Augenmodell aus Silikonkautschuk getestet. Dabei wurde festgestellt, dass der Sensor die Schwankungen des Augeninnendrucks genau erfasst.11
Wie bei der einmal täglichen Messung des Blutzuckerspiegels bei Diabetikern oder des Blutdrucks bei Herzpatienten könnte die Abhängigkeit von einer einzigen Messung des Augeninnendrucks zu fehlerhaften Daten führen. Aber vielleicht können Sie in nicht allzu ferner Zukunft mit Geräten, die einem Science-Fiction-Film entsprungen sind – Kontaktlinsen und implantierbare Sensoren – den Augeninnendruck mit mehr Verständnis und weniger Aufwand für Sie und Ihre Patienten verfolgen.
1. Liu JH1, Gokhale PA, Loving RT, Kripke DF, Weinreb RN. Laborbestimmung der täglichen und nächtlichen Augenperfusionsdrücke beim Menschen. J Ocul Pharmacol Ther. 2003 Aug;19(4):291-7.
2. Zeimer RC, Wilensky JT, Gieser DK, Viana MA. Zusammenhang zwischen intraokularen Druckspitzen und dem Fortschreiten des Gesichtsfeldausfalls. Ophthalmology. 1991 Jan;98(1):64-69.
3. Konstas AG, Quaranta L, Mikropoulos DG, et al. Peak Intraocular Pressure and Glaucomatous Progression in Primary Open-Angle Glaucoma. J Ocul Pharmacol Ther. 2012 Feb;28(1):26-32.
4. Mansouri K, Weinreb RN, Medeiros FA. Ist eine 24-stündige Augeninnendrucküberwachung bei Glaukom notwendig? Semin Opththalmol. May 2013: 28(3):157-164.
5. Barkana Y, Anis S, Liebmann J, Tello C, Ritch R. Clinical utility of intraocular pressure monitoring outside of normal office hours in patients with glaucoma. Arch Ophthalmol. 2006 Jun;124(6):793-7.
6. Mosaed S, Liu H, Weinreb RN. Korrelation zwischen den nächtlichen Spitzenwerten des Augeninnendrucks bei gesunden Probanden und Glaukompatienten. Am J Ophthalmol. 2005; Feb;139(2):320-4.
7. Downs JC, Burgoyne CF, Seigfreid WP, et al. 24-hour IOP telemetry in the nonhuman primate: implant system performance and initial characterization of IOP at multiple timescales. Invest Ophthalmol Vis Sci. 2011 Sep 21;52(10):7365-75.
8. Association for Research in Vision and Ophthalmology: Emerging trends and hot topics. Präsentiert am Montag, 5. Mai 2014, auf der ARVO-Jahrestagung. Verfügbar unter: www.arvo.org/About_ARVO/Press_Room/Emerging_Trends_and_hot_topics__Presented_Monday,_May_5_at_the_ARVO_Annual_Meeting. Accessed Nov 19, 2014.
9. Melki S, Todani A, Cherfan G. An Implantable Intraocular Pressure Transducer Initial Safety Outcomes. JAMA Ophthalmol. 2014 Oct 1;132(10):1221-5.
10. Mandel Y, Araci IE, Quake SR. Google Patents. Implantierbare mikrofluidische Vorrichtung zur Überwachung des Augeninnendrucks. Verfügbar unter: www.google.com/patents/WO2014137840A1?cl=en. Accessed October 17, 2014.
11. Chen GZ, Chan IS, Leung LK, Lam DC. Weicher, tragbarer Kontaktlinsensensor für die kontinuierliche Überwachung des Augeninnendrucks. Med Eng Phys. 2014 Sep;36(9):1134-9.
12. Mottet B, Aptel F, Romanet JP, et al. 24-Stunden-Rhythmus des Augeninnendrucks bei jungen gesunden Probanden, bewertet durch kontinuierliche Überwachung mit einem Kontaktlinsensensor. JAMA Ophthalmol. 2013 Dec;131(12):1507-16.
