US Pharm. 2013;38(2):43-60.
ABSTRAKT: Nejčastějším projevem ischemie srdečního svalu je stabilní angina pectoris. Mezi příznaky patří bolestnebo pocit tlaku na hrudi, který může vyzařovat do levé paže,ramene nebo čelisti. Příznaky se objevují při námaze a emočním stresu a jsou zmírňovány sublingválním nitroglycerinem. Cílem léčby je zmírnit nebo odstranit příznaky a zabránit komplikacím, jako je infarkt myokardu, selhání levé komory a život ohrožující arytmie. Léčba spočívá v úpravě životního stylu, medikamentózní terapii a v některých případech v revaskularizaci.
Stabilní angina pectoris (SAP) je nejčastějšímprojevem ischemie myokardu. K ischemii myokardu dochází, kdyžpotřeba kyslíku v srdci převyšuje jeho nabídku. Potřebu kyslíku v myokardu určují tři faktory – srdeční frekvence, kontraktilita a napětí stěn uvnitř myokardu, přičemž posledně jmenovaný je považován za nejdůležitější.1 Potřeba kyslíku se zvyšuje v reakci na zvýšení srdeční frekvence nebo na zvýšení předtížení či dotížení levé komory. Vyšší enddiastolický objem zvýší preload levé komory a zvýšený systolický krevní tlak a/nebo arteriální tuhost zvýší afterload levé komory a následně i potřebu kyslíku v myokardu. Zásobování srdce krví se může zhoršit v důsledku nahromadění aterosklerotického plaku a/nebo spazmu koronárních tepen. Často se u pacientů vyskytuje obojí.2
PATOFYZIOLOGIE
Kyslík je do srdce dodáván většími povrchovými cévami (epikardiální cévy) a intramyokardiálními tepnami a arteriolkami, které se větví do kapilár. Ve zdravém srdci je v epikardiálních cévách malýodpor průtoku krve. Pokud jsou přítomny aterosklerotické pláty, je průtok krve ztížen, ale proces autoregulace to může do určité míry kompenzovat. Autoregulace jedilatace cév myokardu v reakci na snížený přísun kyslíku. Prostřednictvím autoregulace se průtok krve srdcem v důsledku vyšší potřeby rychle mění. Nejdůležitějšími mediátory, které se podílejí na perfuzi myokardu, jsou adenosin (silný vazodilatátor),další nukleotidy, oxid dusnatý, prostaglandiny, oxid uhličitý a vodíkové ionty.1 Překážky koronárního průtoku krve mohou být fixní, jako je tomu u aterosklerózy, nebo dynamické, jako je tomu u koronárního spasmu.Někteří pacienti mohou mít obě charakteristiky, a to se označuje jako smíšená angina pectoris.2
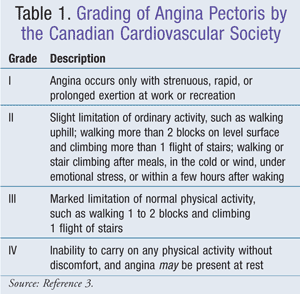
Jednobuněčná endotelová vrstva odděluje cévní hladkou svalovinu od krve. Pokud je tento cévní endotel neporušený, umožňuje vazodilataci a zabraňuje tvorbě trombů a sklerotických plátů. Endotel koronárních tepen syntetizuje fibronektin, interleukin-1, tkáňový aktivátor plazminogenu, některé růstové faktory, prostacyklin, destičky aktivující faktor, endotelin-1 a oxid dusnatý (NO). NO je syntetizován z L-argininu pomocí syntázy oxidu dusnatého. NOpoté způsobuje relaxaci arteriální hladké svaloviny. Ztrátaendoteliální vrstvy má za následek menší množství NO a může k ní dojít v důsledku mechanického nebo chemického napadení nebo oxidovaného lipoproteinu o nízké hustotě (LDL). funkci endotelu lze zlepšit pomocí inhibitorů angiotenzin konvertujícího enzymu (ACEI), statinů a cvičení.1 Kanadská kardiovaskulární společnost vyvinula systém klasifikace anginy pectoris, který je obecně dobře přijímán (TABULKA 1).3
PROGNÓZA
Dvě charakteristiky ovlivňující prognózu jsou počet obturovaných cév a rozsah cévní obstrukce. Počet cév obturovaných aterosklerotickými pláty je silným prediktorem úmrtnosti. Dvanáctileté přežití u pacientů s nulovým, jedno-, dvou- a třícívním onemocněním je 88 %, 74 %, 59 %, respektive 40 %.4Pokud jsou cévy obturovány z 80 % nebo více, výrazně se zvyšuje riziko vazospazmu a trombózy. Dalšími faktory, které ovlivňují přežití, jsou věk, komorbidní městnavé srdeční selhání a/nebo diabetes, kuřácká anamnéza, ejekční frakce a předchozí infarkt myokardu (IM).1,4
SYMPTOMY
Příznaky zahrnují bolest nebo pocit tlaku na hrudi, který může vyzařovat do levé paže, ramene a čelisti. Bolestmůže trvat od 30 sekund do 30 minut a obvykle se zmírňujesublingválním nitroglycerinem (SLNTG). Jakákoli změna kvality,frekvence nebo trvání bolesti nebo precipitujících faktorů svědčí o nestabilní angině pectoris, která vyžaduje okamžitou lékařskou pomoc.1
CHRONICKÁ STABILNÍ ANGINA PECTORIS
Ačkoli se odborníci nemohou shodnout na definici SAP, panuje shoda, že příznaky by měly být přítomny po dobu nejméně 2 měsíců a neměly by se lišit co do závažnosti, charakteru nebo vyvolávajících faktorů. Nejčastější příčinou SAP je obstrukční ischemická choroba srdeční.2
SAP je charakterizována bolestí na hrudi, která se objevuje při námaze nebo emočním stresu. Bolest může vyzařovat do čelisti, ramene a paže na levé straně. Bolest může ustoupit s odpočinkem nebo může být ke zmírnění bolesti zapotřebí SLNTG. Pacienti s námahovým SAP mají často těžkou anémii, hypertyreózu nebo jiný stav, který ovlivňuje rovnováhu mezi nabídkou a poptávkou kyslíku v myokardu.2
Typicky jsou ischemické epizody přechodné a nemají za následek odumření buněk myokardu. Při chronické prolongované ischemii může dojít k dysfunkci levé komory a po ischemické epizodě se mohou objevit arytmie.1,2
Mezi nemodifikovatelné rizikové faktory patří pohlaví, věk, rodinná anamnéza, faktory prostředí a komorbidní diabetes. Mezi modifikovatelné rizikové faktory patří kouření, hypertenze, dyslipidémie, obezita, asedentární životní styl, hyperurikémie (dna), stres a užíváníprogestinů, kortikosteroidů a inhibitorů kalcineurinu.1
LÉČBA
Cílem léčby je zmírnit nebo odstranit příznaky a zabránit dlouhodobým komplikacím, jako je infarkt myokardu, selhání levé komory a život ohrožující arytmie. V léčbě anginy pectoris se uplatňují úpravy životního stylu,léky a revaskularizace myokardu.2
Nadace American College of Cardiology (ACCF) a Americká kardiologická asociace (AHA) vypracovaly společná doporučení.5
Úpravy životního stylu
Důrazně se doporučuje přestat kouřit a vyhýbat se pasivnímu kouření. Jako pomoc při odvykání kouření lze použít náhradní nikotinovou terapii. Pacienti se SAP by také měli zůstat aktivní. Pokud jsou jedinci dostatečnězdraví, ACCF a AHA doporučují 30 až 60 minut středně intenzivního cvičení, například rychlou chůzi 7 dní v týdnu (minimálně 5 dní). Pokud to zdravotní stav pacienta dovolí, je vhodné přidat silový trénink. Předpis cvičení může být nutné upravit na základě výsledků cvičebního testu. U vysoce rizikových pacientů, jako jsou pacienti s nedávným infarktem myokardu, revaskularizací nebo srdečním selháním, je indikována kardiální rehabilitace pod lékařským dohledem.5
Důrazně se doporučuje regulace hmotnosti. Cílový index tělesné hmotnosti (BMI) se pohybuje v rozmezí 18,5 až 24,9 kg/m2 Pokud je nutné snížit hmotnost, je počátečním cílem postupný úbytek 5 až 10 % výchozí hmotnosti. Pokud se pacientovi podaří snížit hmotnost o 10 %,lze se pokusit o další snížení hmotnosti. Cílem je obvod pasu <102 cm (40 palců) u mužů a <88 cm (35 palců) u žen. Měla by se dodržovat dieta s vysokým obsahem čerstvého ovoce, zeleniny a nízkotučných mléčných výrobků. Konzumace alkoholu a sodíku by měla být omezena. Konzumace alkoholu by neměla překročit 1 nápoj denně (4 unce vína, 12 uncí piva nebo 1 unci lihovin) u netěhotných žen a 1 nebo 2 nápoje denně u mužů. Příjem nasycených tuků by neměl překročit 7 % celkových kalorií a cholesterolu by se nemělo přijímat více než 200 mg/den. Transmastným kyselinám je třeba se pokud možno vyhnout a doporučuje se minimálně 10 g/den viskózní vlákniny.5
Kontrola krevního tlaku
V souladu se Sedmou zprávou Společného národního výboru pro prevenci, detekci, hodnocení a léčbu vysokého krevního tlaku (JNC 7) by měl být krevní tlak <140/90 mmHgor <130/80 mmHg u pacientů s diabetem nebo chronickým onemocněním ledvin. U pacientů s ischemickou chorobou srdeční a vysokým krevnímtlakem je indikována medikamentózní léčba beta-adrenergním antagonistou(beta-blokátorem ) nebo ACEI. K dosažení cílového krevního tlaku mohou být zapotřebí další léky.5
Lipidová léčba
LDL cholesterol (LDL-C) by měl být <100 mg/dl. Pokud je při výchozí hodnotě LDL-C ≥100 mg/dl, měla by být zahájena medikamentózní léčba snižující hladinu lipidů. U pacientů s vysokým nebo středně vysokým rizikem se doporučuje snížení o 30-40 % oproti výchozí hodnotě. Pokud je na výchozí hodnotě LDL-C 70 až 100 mg/dl, je přiměřené snížení na <70 mg/dl.5
Pokud se triglyceridy (TG) pohybují mezi 200 a 499 mg/dl, je cílovou hodnotou lipoproteinů bez vysoké hustoty (celkový cholesterol miniholesterol lipoproteinů s vysokou hustotou ) <130 mg/dl. Při hodnotách TG mezi 200 a 499 mg/dl je rozumné snížit non-HDL-C na <100 mg/dl. Pokud je třeba TG snížit po zahájení léčby snižující LDL-C, je terapeutickou možností léčba niacinem nebo fibrátem. U pacientů s TG ≥500 mg/dl by měla být léčba niacinem nebo fibrátem nejlépe zahájena před léčbou snižující LDL-C.5
Léčba diabetu
Pacienti s diabetem by měli být léčeni s cílovou hodnotou hemoglobinu A1c(A1C) 7 % nebo méně. V závislosti na věku pacienta, anamnézehypoglykémie, přítomnosti cévních komplikací a/nebo komorbidit je přiměřená hodnota A1C mezi 7 a 9 %. Měla by být důrazně zahájena a udržována úprava rizikových faktorů (např. fyzická aktivita, regulace hmotnosti, kontrola krevního tlaku, léčba lipidů). Rosiglitazon by neměl být zahájen u diabetických pacientů se SAP.5
Farmakologická léčba
Antikoagulancia/Antiplatetika: Pokud to není kontraindikováno, mělo by se zahájit podávání 75 až 162 mg aspirinu denně a pokračovat po neomezenou dobu. Pokud je aspirin kontraindikován nebo není tolerován,lze použít klopidogrel. Dipyridamol se pro použití u pacientů se SAP nedoporučuje. V současné době neexistují žádné důkazy prokazující dalšípřínos antikoagulační léčby a použití antikoagulancií se nedoporučuje.5
Blokátory systému renin-angiotenzin-aldosteron: Pacienti s hypertenzí, diabetem, chronickým onemocněním ledvin nebo levostrannou ejekční frakcí ≤40 % by měli být léčeni ACEI, pokud to není kontraindikováno.ACEI blokují přeměnu angiotenzinu I na angiotenzin II (vazokonstriktor). Inhibice vazokonstrikce snižuje preload i afterload levé komory.2 ACEI lze použít i u pacientů s nižším rizikem. Blokátory receptorů pro angiotenzin (ARB) lze použítu pacientů, kteří ACEI netolerují. Kombinovaná léčba ACEIa ARB přichází v úvahu u pacientů se srdečním selháním v důsledku systolické dysfunkce levé komory (snížení kontraktility levé komory).5
Beta-blokátory: Pokud to není kontraindikováno, měly by být BBs nasazeny u všech pacientů, kteří prodělali infarkt myokardu nebo akutní koronární syndrom.5 BBs snižují potřebu kyslíku tím, že snižují srdeční frekvenci, krevní tlak, kontraktilitu myokardu a afterload levé komory.1,2Tyto látky také zlepšují toleranci námahy u pacientů s námahovouanginou. BB snižují tiché ischemické epizody a časnou ranní ischemiia zlepšují mortalitu po IM účinněji než nitráty a blokátory kalciových kanálů (CCB).1 U pacientů s normální funkcí levé komory by léčba BB měla pokračovat po dobu 3 let. U pacientů s dysfunkcí levé komory (ejekční frakce ≤40 %) by měla být zahájena BBterapie karvedilolem, metoprololem nebo bisoprololem a u všech pacientů s koronárním nebo jiným cévním onemocněním lze zvážit dlouhodobou léčbu BB.5
Beta1-selektivní BB by měly být používány s ohledem na to, že při vysokých dávkách ztrácejí svou selektivitu. Patří mezi němetoprolol, atenolol, bisoprolol a nebivolol.6 BB třetí generace nabízejí další ochranu. Karvedilol způsobuje periferní vazodilataci prostřednictvím blokády alfa1-adrenergníchreceptorů a je dobrou volbou pro pacienty s městnavým srdečním selháním. Nebivolol má větší selektivitu pro beta1receptor než bisoprolol, metoprolol a karvedilol. Nebivolol takévyvolává periferní vazodilataci stimulací uvolňování NO. K tomu dochází pravděpodobně prostřednictvím stimulace beta3-receptoru. Bylo prokázáno, že tato kombinace blokády beta1-receptorů a stimulace beta3 zvyšuje citlivost na inzulín, zatímco ostatní BBs citlivost na inzulín zhoršují.6Nebivolol je v současné době indikován pouze u hypertenze a nebyl studován u pacientů s anginou pectoris nebo u pacientů, kteří nedávno prodělali infarkt.7
Blokátory kalciových kanálů: CCB snižují potřebu kyslíku snížením krevního tlaku, kontraktility a afterloadu.2 Toho je dosaženo vazodilatací arteriol a koronárních tepen.1 Vhodnými kandidáty pro CCB jsou pacienti, kteří netolerují BB a pacienti s variantou anginy pectoris nebo periferním cévním onemocněním.1,2 CCB by měly být používány s opatrností u pacientů se srdečním selháním.2 V případě kontraindikace BB lze v první linii léčby použítondihydropyridinové CCB diltiazem a verapamil. CCB mohou být také přidány k režimu BB v případě nedostatečné odpovědi.5
Nitráty: Nitráty lze použít jak u akutních záchvatů, tak k profylaxi.1 Snižují potřebu kyslíku prostřednictvím vazodilatace a snížení předtížení levé komory.2SLNTG poskytuje symptomatickou úlevu přibližně 75 % pacientůdo 3 minut. Dávkování je 0,3 nebo 0,4 mg. Pacient by měl při užívání SLNTG sedět. Pokud po 5 minutách nedojde k úlevě, je třeba dávky opakovat až do maximálního počtu tří tablet. Pokud po 15 minutách pacient nadále pociťuje bolest, měl by neprodleně vyhledat lékařskou pomoc. SLNTG lze použít také preventivněpokud pacient očekává příznaky při námaze. Pacient by jej měl užít 5 až 10 minut před aktivitou a vydrží přibližně 30 až 40 minut. Nežádoucí účinky SLNTG zahrnujíposturální hypotenzi, bolesti hlavy, zrudnutí, reflexní tachykardii aobčas nevolnost. Pacient by měl být poučen, aby sublingvální tablety uchovával v původním obalu, aby se zachovala jejich účinnost, a aby je po 6 až 12 měsících vyměnil.5
Protože nitroglycerin má poločas rozpadu 1 až 5 minut, jsou pro profylaxi potřebné přípravky s prodlouženým uvolňováním.1 Tyto déle působící přípravky mohou také zvýšit toleranci cvičení.2Nitráty s prodlouženým uvolňováním jsou vhodné pro pacienty, jejichž angina pectoris je charakterizována vazospazmy. Obvykle se podávají s BB, pokud je monoterapie nedostatečná. Mohou být také možností, pokud pacient netoleruje BB.1 Protože při dlouhodobém užívání nitrátů vzniká tolerance, měli by mít pacienti každých 24 hodin 8-12hodinové období bez nitrátů.2
Ranolazin: Ranolazin byl schválenv lednu 2006 pro léčbu chronické anginy pectoris. Současná doporučení doporučují léčbu ranolazinem místo BB, pokud jsou BB kontraindikovány nebo nejsou tolerovány. Ranolazin lze také přidat k BBv případech, kdy monoterapie BB nestačí.5 Ranolazin nesnižuje krevní tlak ani srdeční frekvenci; inhibuje pozdní sodíkový proud, čímž snižuje intracelulární akumulaci sodíku a vápníku.8
Při ventrikulárním akčním potenciálu existují dvě fáze přítoku sodíku – silnější fáze, která trvá jen několik milisekund, a slabší fáze, která trvá stovky milisekund. tato poslední slabá fáze se nazývá pozdní sodíkový proud. Přestože je tok sodíku v pozdním sodíkovém proudu velmi slabý – pouze 1 až 2 % časné fáze, protože trvá 50 až 100krát déle – celkový přítok sodíku v obou fázích je téměř stejný. Sníženímpozdního sodíkového proudu se sníží přibližně polovina celkové nálože sodíku.9
Větší přítok sodíku má za následek intracelulárnípřetížení vápníkem kvůli zvýšenému přítoku vápníku prostřednictvím sodíko-vápenaté výměny. Angina pectoris je často spojena se zvýšením intracelulárního sodíku, což vede ke zvýšení intracelulárního vápníku. Přetížení myokardiálních buněk vápníkem je spojeno se zvýšenou potřebou kyslíku a elektrickou nestabilitou.10 V konečném důsledku může dojít k poškození a smrti myokardiálních buněk.1 Inhibicí pozdního sodíkového proudu ranolazin zvyšuje přísun kyslíku a snižuje jeho potřebu.2 Ranolazin je také spojen s malým poklesem A1C, ačkoli by neměl být považován za léčbu diabetu.8
Ranolazin by měl být používán jako lék druhé volby při léčbě anginy pectoris, pokud jiné léky nestačí.1Protože je ranolazin metabolizován převážně CYP3A, neměl by být podáván se silnými inhibitory CYP3A (např, ketokonazolem, klaritromycinem, nefazodonem, ritonavirem nebo nelfinavirem) nebo induktory (např. rifampinem, fenobarbitalem, karbamazepinem, fenytoinem nebo třezalkou). Ranolazinje rovněž kontraindikován u pacientů s jaterní cirhózou. Při užívání ranolazinu může dojít k prodloužení QT intervalu. Mezi časté nežádoucí účinky patří závratě, bolest hlavy, nevolnost a zácpa.8
ZÁVĚR
SAP je výsledkem nerovnováhy mezi nabídkou a poptávkou myokardu po kyslíku. SLNTG se používá u akutních záchvatů nebo k profylaxi očekávaných námahových příznaků. Důležité body poradenství zahrnují vhodné použití SLNTG (např. zůstat vsedě během jeho užívání a bezprostředně po něm), nutnost uchovávat jej v původním obalu a nutnost vyhledat lékařskou pomoc, pokud nedojde k symptomatické úlevě po užití tří tablet během 15 minut.
Farmaceut by měl pacientům poradit, jak užívat profylaktické léky. Pacienti by měli být upozorněni, že tyto léky nezastaví akutní záchvat, a měli by mít SLNTG stále u sebe. Výměna SLNTG každých 6 až 12 měsíců je kritická a měla by být sledována adherence pacientů. Pacienty je třeba poučit o modifikovatelných rizikových faktorech, včetně odvykání kouření, větší fyzické aktivity a důležitosti léčby hypertenze, dyslipidemie a diabetu. Lékárník by měl také všem pacientům se SAP doporučit každoroční očkování proti chřipce podle aktuálních doporučení ACCF/AHA.5
1. Talbert RL. Kapitola 23. Ischemická choroba srdeční. In: Ischemická choroba srdeční: Talbert RL, DiPiro JT, Matzke GR, et al, eds. Pharmacotherapy: A Pathophysiologic Approach. 8. vyd. New York, NY: McGraw-Hill; 2011.
2. Kaski J, Arrebola-Moreno A, Dungu J. Treatment strategies for chronic stable angina. Expert Opin Pharmacother. 2011;12:2833-2844.
3. Campeau L. Třídění anginy pectoris . Circulation. 1976;54:522-523.
4. Emond M, Mock MB, Davis KB, et al. Long-term survivalof medical treated patients in the Coronary Artery Surgery Study(CASS) registry. Circulation. 1994;90:2645-2657.
5. Fihn S, Gardin J, Abrams J, et al. 2012ACCF/AHA/ACP/AATS/PCNA/SCAI/STS guideline for the diagnosis andmanagement of patients with stable ischemic heart disease: a report of the American College of Cardiology Foundation/American Heart AssociationTask Force on Practice Guidelines, and the American College ofPhysicians, American Association for Thoracic Surgery, PreventiveCardiovascular Nurses Association, Society for CardiovascularAngiography and Interventions, and Society of Thoracic Surgeons. Circulation. 2012;126:e354-e471.
6. Kamp O, Metra M, Bugatti S, et al. Nebivolol:hemodynamické účinky a klinický význam kombinované beta-blokádya uvolňování oxidu dusnatého. Léčiva. 2010;70:41-56.
7. Bystolic (nebivolol) příbalová informace. St Louis, MO: Forest Pharmaceuticals, Inc; červen 2011.
8. Ranexa (ranolazin) příbalová informace. Foster City, Kalifornie: Gilead Sciences, Inc; prosinec 2011.
9. Noble D, Noble P. Late sodium current in thepathophysiology of cardiovascular disease: consequences ofsodium-calcium overload. Heart. 2006;92(suppl 4):iv1-iv5.
10. Belardinelli L, Shryock J, Fraser H. Inhibition of thelate sodium current as a potential cardioprotective principle: effectsof the late sodium inhibitor ranolazine. Heart. 2006;92(suppl 4):iv6-iv14.
